US Pharm. 2018;43(11):21-25.
ABSTRACT: Gli incubi occasionali sono abbastanza comuni, ma il disturbo da incubo si verifica nel 2% al 6% degli adulti. Gli incubi ricorrenti possono essere idiopatici, ma sono spesso legati al disturbo da stress post-traumatico (PTSD), a disturbi psichiatrici sottostanti o all’uso di farmaci. Il documento di posizione dell’American Academy of Sleep Medicine del 2018 fornisce indicazioni sul trattamento non farmacologico e farmacologico. L’intervento comportamentale con la terapia delle immagini e delle prove è attualmente l’unica strategia di trattamento raccomandata per tutti i pazienti con incubi ricorrenti. La prazosina può essere usata per trattare sia il disturbo da incubo associato al PTSD che quello idiopatico. Antidepressivi, ansiolitici, anticonvulsivanti, antipsicotici, e altri agenti sono stati studiati, con risultati misti.
Gli incubi sono episodi notturni vividi, disturbanti o spaventosi che spesso comportano intensi sentimenti di paura, umiliazione o fallimento. La Classificazione Internazionale dei Disturbi del Sonno, Terza Edizione (ICSD-3), definisce il disturbo da incubo come una parasonnia (cioè un comportamento anormale o insolito del sistema nervoso durante il sonno) solitamente associata al sonno a movimento rapido degli occhi. I criteri diagnostici minimi includono episodi ricorrenti di risvegli da sogni disturbati, piena vigilanza al risveglio con chiaro ricordo del sogno, e ritorno ritardato al sonno o comparsa dell’episodio nella seconda metà del periodo di sonno.1-3
Epidemiologia ed eziologia
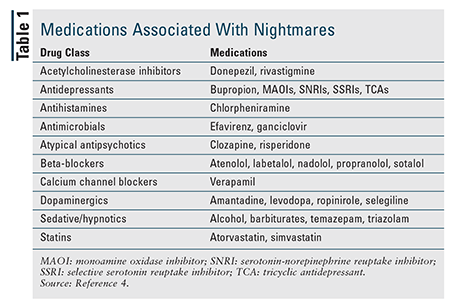
Gli incubi occasionali sono relativamente comuni, ma il disturbo da incubo colpisce dal 2% al 6% degli adulti.1,3 È più comune negli adulti più giovani che in quelli più anziani. Più donne che uomini hanno un disturbo da incubi durante la giovane età adulta, ma non c’è differenza in quelli di 60 anni e più.1,3 Anche se possono essere idiopatici, gli incubi ricorrenti sono spesso legati al disturbo da stress post-traumatico (PTSD) e ad altri disturbi psichiatrici, e i pazienti con PTSD – fino all’80% dei quali sperimentano incubi – sono stati studiati maggiormente per quanto riguarda gli incubi.3 Anche i farmaci che influenzano i livelli di neurotrasmettitori nel sistema nervoso centrale sono associati agli incubi (TABELLA 1).4
Selezione della terapia
Nel 2018, l’American Academy of Sleep Medicine (AASM) ha pubblicato un documento di posizione sul trattamento del disturbo da incubo che ha sostituito la guida alle migliori pratiche del 2010.3 Le opzioni di trattamento sono designate raccomandate o non raccomandate se sono chiaramente utili o dannose in base all’evidenza clinica. La posizione può essere usata è designata quando l’evidenza è meno chiara. L’AASM differenzia ulteriormente i trattamenti per gli incubi associati al PTSD e per gli incubi senza una chiara eziologia (che viene definito disturbo da incubo).3 Anche se la scelta della terapia dipende dal clinico e dall’accesso del paziente alle risorse, i farmacisti dovrebbero essere consapevoli delle varie opzioni di trattamento discusse nel documento di posizione.
Trattamento non farmacologico
L’unica strategia di trattamento con prove sufficienti per essere raccomandata nel documento di posizione dell’AASM è l’intervento comportamentale con la terapia delle immagini e delle prove (IRT).3 L’IRT si basa sulla teoria che gli incubi sono un comportamento appreso e possono essere sostituiti da un comportamento meno disturbante che alla fine non influenzerà il sonno o il funzionamento diurno. Ai pazienti viene chiesto di ricordare l’incubo, scriverlo, alterare il suo contenuto in modo da ottenere un risultato positivo, e provare il sogno riscritto per 10-20 minuti ogni giorno. Altri trattamenti che possono essere utilizzati sia per gli incubi associati al PTSD che per il disturbo da incubo includono la terapia cognitivo-comportamentale e le terapie di esposizione, rilassamento e rescrittura. Altre strategie comportamentali includono l’ipnosi, la terapia del sogno lucido, la desensibilizzazione e rielaborazione dei movimenti oculari e le tecniche di rilassamento progressivo dei muscoli profondi.3
Trattamento farmacologico
Anche se nessun agente farmacologico è raccomandato nel documento di posizione, molti dei farmaci discussi sono designati per essere usati.3 La tabella 2 fornisce un riassunto dettagliato di questi agenti, insieme ai dati di prova disponibili. La prazosina rimane il farmaco di scelta ed è l’unico indicato per entrambi i tipi di incubo.3 Pertanto, la prazosina sarà discussa per prima, seguita dai restanti agenti e classi di farmaci in ordine alfabetico.
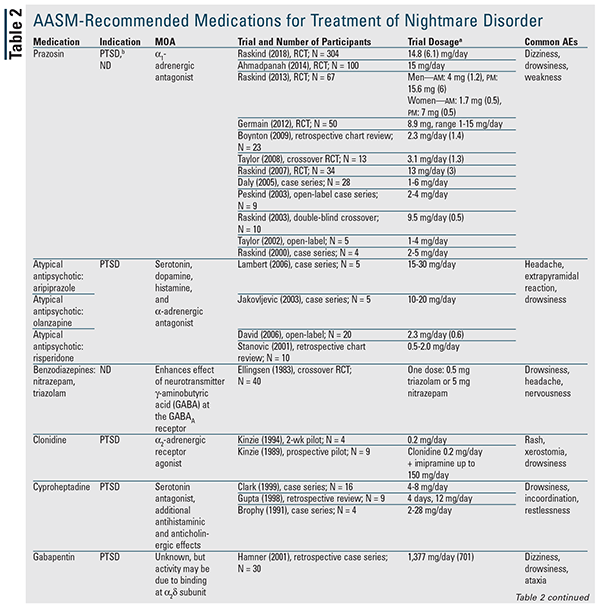
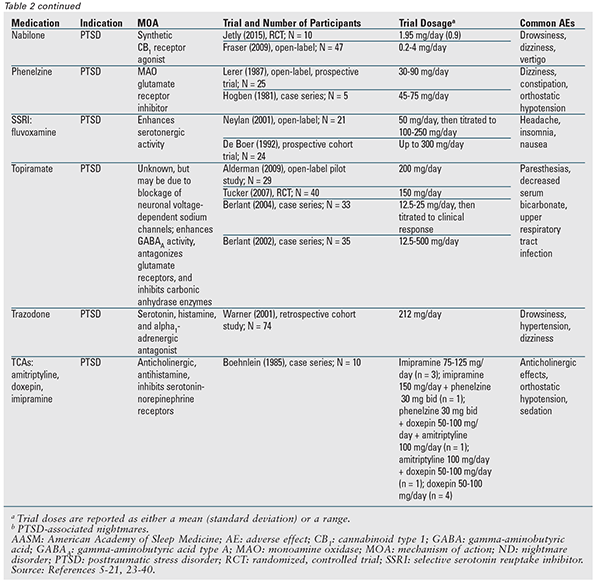
Prazosina: La guida alle migliori pratiche AASM del 2010 raccomandava la prazosina per il disturbo da incubo; tuttavia, l’attuale documento di posizione ha declassato la sua classificazione a può essere utilizzata sulla base di una recente pubblicazione che non ha trovato una differenza statistica rispetto al placebo.3,5 Questo studio ha avuto la più grande popolazione di pazienti fino ad oggi ed è stato il primo a mostrare una mancanza di beneficio con la prazosina; tuttavia, la maggior parte dei pazienti in entrambi i gruppi stavano ricevendo contemporaneamente un antidepressivo.5-16 Questo è importante perché uno studio precedente ha notato una minore risposta alla prazosina in pazienti che assumevano contemporaneamente un inibitore selettivo della ricaptazione della serotonina (SSRI).7 Ulteriori chiarimenti su questa possibile interazione sono necessari.
Antipsicotici atipici: In piccoli studi, aripiprazolo, olanzapina e risperidone sono stati valutati come trattamenti aggiuntivi per il PTSD, e tutti questi agenti hanno dimostrato qualche beneficio per gli incubi associati. Questi farmaci, tuttavia, sono limitati dal loro profilo di effetti avversi.17-20
Benzodiazepine: Nitrazepam e triazolam sono stati valutati in un singolo studio di 3 giorni in cui i pazienti con sonno disturbato (il tipo di incubo non è stato identificato) hanno riportato una diminuzione dei “sogni spiacevoli”.21 I pazienti hanno preso solo una dose di ciascun farmaco, seguita da un periodo di sospensione di 1 giorno. Il clonazepam non è attualmente raccomandato perché è stato trovato inefficace per gli incubi associati al PTSD in uno studio clinico randomizzato.22
Clonidina: I due studi sulla clonidina condotti su pazienti con PTSD hanno avuto risultati positivi; tuttavia, i partecipanti erano solo 13.23,24
Ciproeptadina: Tre piccoli studi sulla ciproeptadina in pazienti con PTSD hanno avuto dati contrastanti. Gli effetti avversi possono superare il beneficio.25-27
Gabapentin: Un singolo studio retrospettivo sul gabapentin in pazienti con PTSD ha mostrato un miglioramento marcato o moderato del sonno, così come una diminuzione della frequenza o dell’intensità degli incubi.28
Nabilone: In un singolo studio in aperto, la maggior parte dei pazienti con PTSD che ricevevano il nabilone hanno sperimentato la cessazione degli incubi o una significativa riduzione dell’intensità degli incubi. Uno studio randomizzato più piccolo ha anche trovato una diminuzione dell’incidenza degli incubi legati al PTSD.29,30
Fenelzina: Due studi sulla fenelzina in pazienti con PTSD hanno indicato un beneficio. Tuttavia, tutti i pazienti nello studio più grande alla fine si sono ritirati perché il miglioramento della gravità dell’incubo era trascurabile, era di breve durata o si era stabilizzato.31,32
SSRI e inibitori della ricaptazione della serotonina-norepinefrina: Di questi agenti, solo la fluvoxamina è designata può essere usata. Due piccoli studi clinici sulla fluvoxamina hanno mostrato benefici; tuttavia, in uno studio, molti pazienti si sono ritirati a causa degli effetti collaterali.3,33,34 La venlafaxina ha mostrato benefici per i sintomi generali del PTSD, ma non per gli incubi; pertanto, non è raccomandata.1,3
Topiramato: Nonostante i risultati positivi in diversi studi sugli incubi associati al PTSD, l’uso del topiramato può essere limitato a causa degli effetti avversi.3,35-38
Trazodone: L’unico studio che ha valutato il trazodone lo ha trovato efficace, ma il 19% dei pazienti non è stato in grado di mantenere una dose efficace, e molti hanno sperimentato almeno un effetto collaterale.39
Antidepressivi triciclici (TCA): Una piccola serie di casi in pazienti con PTSD ha suggerito effetti benefici; tuttavia, i risultati sono stati limitati perché il trattamento con TCA era vario.40
Il ruolo del farmacista
La consapevolezza del farmacista del disturbo da incubo sta diventando sempre più importante. Poiché il numero di pazienti con PTSD continua ad aumentare a causa della guerra, delle sparatorie di massa e di altri eventi traumatici, l’incidenza del disturbo da incubo aumenterà di conseguenza. Poiché i pazienti possono essere esitanti o imbarazzati a parlare di incubi con il loro fornitore di cure primarie, i farmacisti dovrebbero imparare a riconoscere i sintomi e le cause comuni del disturbo da incubo in modo da poter identificare i pazienti che possono avere bisogno di un riferimento per la valutazione e il trattamento. I farmacisti dovrebbero anche avere familiarità con gli agenti farmacologici che possono essere utilizzati per trattare questa condizione in modo che possano consigliare adeguatamente i pazienti che hanno a che fare con questo disturbo.
1. Nadorff MR, Lambdin KK, Germain A. Trattamenti farmacologici e non farmacologici per il disturbo da incubo. Int Rev Psychiatry. 2014;26:225-236.
2. American Academy of Sleep Medicine. Classificazione internazionale dei disturbi del sonno. 3a ed. Darien, IL: American Academy of Sleep Medicine; 2014.
3. Morgenthaler TI, Auerbach S, Casey KR, et al. Position paper for the treatment of nightmare disorder in adults: an American Academy of Sleep Medicine position paper. J Clin Sleep Med. 2018;14(6):1041-1055.
4. Foral P, Knezevich J, Dewan N, Malesker M. Medication-induced sleep disturbances. Consultare Pharm. 2011;26:414-425.
5. Raskind MA, Peskind ER, Chow B, et al. Prova di prazosin per il disturbo da stress post-traumatico nei veterani militari. New Engl J Med. 2018;378(6):507-517.
6. Ahmadpanah M, Sabzeiee P, Hosseini SM, et al. Confronto dell’effetto di prazosina e idrossizina sulla qualità del sonno in pazienti affetti da disturbo post traumatico da stress. Neuropsicobiologia. 2014;69(4):235-242.
7. Raskind MA, Peterson K, Williams T, et al. Una prova di prazosina per il trauma da combattimento PTSD con incubi nei soldati in servizio attivo di ritorno dall’Iraq e Afghanistan. Am J Psychiatry. 2013;170(9):1003-1010.
8. Germain A, Richardson R, Moul DE, et al. Placebo-controlled comparison of prazosin and cognitive-behavioral treatments for sleep disturbances in US military veterans. J Psychosom Res. 2012;72(2):89-96.
9. Boynton L, Bentley J, Strachan E, et al. Risultati preliminari riguardanti l’uso di prazosina per il trattamento di incubi post-traumatici in una popolazione di rifugiati. J Psychiatr Pract. 2009;15(6):454-459.
10. Taylor FB, Martin P, Thompson C, et al. Effetti di Prazosin sulle misure oggettive del sonno e sintomi clinici nel disturbo da stress post-traumatico da trauma civile: uno studio controllato con placebo. Biol Psychiatry. 2008;63:629-632.
11. Raskind MA, Peskind ER, Hoff DJ, et al. Uno studio controllato con placebo a gruppi paralleli di prazosina per incubi da trauma e disturbi del sonno in veterani di guerra con disturbo post-traumatico da stress. Biol Psychiatry. 2007;61:928-934.
12. Daly CM, Doyle ME, Radkind M, et al. Clinical case series: the use of Prazosin for combat-related recurrent nightmares among Operation Iraqi Freedom combat veterans. Mil Med. 2005;170(6):513-515.
13. Peskind ER, Bonner LT, Hoff DJ, Raskind MA. La prazosina riduce gli incubi legati al trauma in uomini anziani con disturbo cronico da stress post-traumatico. J Geriatr Psychiatry Neurol. 2003;16(3):165-171.
14. Raskind MA, Peskind ER, Kanter ED, et al. Riduzione degli incubi e altri sintomi PTSD nei veterani di combattimento da prazosin: uno studio controllato con placebo. Am J Psychiatry. 2003;160(2):371-373.
15. Taylor F, Raskind MA. L’antagonista alfa1-adrenergico prazosin migliora il sonno e gli incubi nel disturbo da stress post-traumatico da trauma civile. J Clin Psychopharmacol. 2002;22:82-85.
16. Raskind MA, Dobie DJ, Kanter ED, et al. L’antagonista alfa1-adrenergico prazosin migliora gli incubi da trauma da combattimento nei veterani con disturbo post-traumatico da stress: un rapporto di 4 casi. J Clin Psychiatry. 2000;61(2):129-133.
17. Lambert MT. Aripiprazolo nella gestione dei sintomi del disturbo post-traumatico da stress nei veterani di ritorno dalla guerra globale al terrorismo. Int Clin Psychopharmacol. 2006;21(3):185-187.
18. Jakovljevic M, Sagud M, Mihaljevic-Peles A. Olanzapina nel PTSD resistente al trattamento e legato al combattimento – una serie di case report. Acta Psychiatr Scand. 2003;107(5):394-396.
19. David D, De Faria L, Mellman TA. Trattamento aggiuntivo con risperidone e sintomi del sonno nei veterani di guerra con PTSD cronico. Depressione Ansia. 2006;23(8):489-491.
20. Stanovic JK, James KA, Vandevere CA. L’efficacia del risperidone sui sintomi di stress acuto nei pazienti adulti ustionati: uno studio pilota retrospettivo preliminare. J Burn Care Rehabil. 2001;22(3):210-213.
21. Ellingsen PA. Studio in doppio cieco di triazolam 0,5 mg vs. nitrazepam 5 mg in pazienti esterni. Acta Psychiatr Scand. 1983;67(3):154-158.
22. Cates ME, Bishop MH, Davis LL, et al. Clonazepam per il trattamento dei disturbi del sonno associati al disturbo da stress post-traumatico da combattimento. Ann Pharmacother. 2004;38(9):1895-1899.
23. Kinzie JD, Sack RL, Riley CM. Gli effetti polisonnografici della clonidina sui disturbi del sonno nel disturbo post traumatico da stress: uno studio pilota con pazienti cambogiani. J Nerv Ment Dis. 1994;182(10):585-587.
24. Kinzie JD, Leung P. Clonidina in pazienti cambogiani con disturbo post traumatico da stress. J Nerv Ment Dis. 1989;177(9):546-550.
25. Clark RD, Canive JM, Calais LA, et al. Cyproheptadine treatment of nightmares associated with posttraumatic stress disorder. J Clin Psychopharmacol. 1999;19(5):486-487.
26. Gupta S, Popli A, Bathurst E, et al. Efficacia della ciproeptadina per gli incubi associati al disturbo post traumatico da stress. Compr Psychiatry. 1998;39(3):160-164.
27. Brophy M. Cyproheptadine for combat nightmares in post-traumatic stress disorder and dream anxiety disorder. Mil Med. 1991;156(2):100-101.
28. Hamner MB, Brodrick PS, Labbate LA. Gabapentin nel PTSD: una serie clinica retrospettiva di terapia aggiuntiva. Ann Clin Psychiatry. 2001;13(3):141-146.
29. Jetly R, Heber A, Fraser G, Boisvert D. L’efficacia del nabilone, un cannabinoide sintetico, nel trattamento degli incubi associati al PTSD: uno studio preliminare randomizzato, in doppio cieco, controllato con placebo e cross-over. Psiconeuroendocrinologia. 2015;51:585-588.
30. Fraser GA. L’uso di un cannabinoide sintetico nella gestione degli incubi resistenti al trattamento nel disturbo post traumatico da stress (PTSD). CNS Neurosci Ther. 2009;15:84-88.
31. Lerer B, Bleich A, Kotler M, et al. Disturbo post-traumatico da stress nei veterani di combattimento israeliani. Effetto del trattamento con fenelzina. Arch Gen Psychiatry. 1987;44(11):976-981.
32. Hogben GL, Cornfield RB. Trattamento della nevrosi da guerra traumatica con fenelzina. Arch Gen Psychiatry. 1981;38(4):440-445.
33. Neylan TC, Metzler TJ, Schoenfeld FB, et al. Fluvoxamina e disturbi del sonno nel disturbo post-traumatico da stress. J Trauma Stress. 2001;14(3):461-467.
34. De Boer M, Op den Velde W, Falger PJ, et al. Trattamento con fluvoxamina per PTSD cronico: uno studio pilota. Psychother Psychosom. 1992;57(4):158-163.
35. Alderman CP, McCarthy LC, Condon JT, et al. Topiramato nel disturbo da stress post-traumatico legato al combattimento. Ann Pharmacother. 2009;43(4):635-641.
36. Tucker P, Trautman RP, Wyatt DB, et al. Efficacia e sicurezza della monoterapia con topiramato nel disturbo post-traumatico da stress civile: uno studio randomizzato, in doppio cieco, controllato con placebo. J Clin Psychiatry. 2007;68(2):201-206.
37. Berlant JL. Studio prospettico in aperto di add-on e topiramato in monoterapia nei civili con disturbo cronico non allucinatorio da stress post-traumatico. BMC Psychiatry. 2004;4:24.
38. Berlant J, van Kammen DP. Topiramato in aperto come terapia primaria o aggiuntiva nel disturbo post traumatico da stress cronico civile: un rapporto preliminare. J Clin Psychiatry. 2002;63(1):15-20.
39. Warner M, Dorn M, Peabody C. Indagine sull’utilità del trazodone in pazienti con PTSD con insonnia o incubi. Farmacopsichiatria. 2001;34(4):128-131.
40. Boehnlein JK, Kinzie JD, Ben R, Fleck J. Studio di un anno di follow-up del disturbo post traumatico da stress tra i sopravvissuti dei campi di concentramento cambogiani. Am J Psychiatry. 1985;42:956-959.