Płuca są zajęte u około 80% wszystkich pacjentów z twardziną układową. Zajęcie płuc we wszystkich swoich formach stało się główną przyczyną śmierci i niepełnosprawności. Już z tego powodu zrozumienie rodzaju zajęcia płuc, stopnia jego aktywności i ciężkości stanowi kluczową informację przy podejmowaniu decyzji o leczeniu. Zajęcie płuc występuje zarówno w twardzinie rozsianej, jak i ograniczonej, dlatego wszyscy pacjenci powinni być zaniepokojeni tym potencjalnym powikłaniem.
Symptomy
Zajęcie płuc powoduje skrócenie oddechu lub zmęczenie podczas aktywności fizycznej. Wielu pacjentów z twardziną staje się mniej aktywnych fizycznie z powodu dolegliwości mięśniowo-szkieletowych lub męczącego charakteru choroby. Dlatego też wielu z nich nie jest na tyle aktywnych fizycznie, aby wystąpiła u nich duszność. Lekarz może zapytać o zdolność do wykonywania prostych czynności życia codziennego, takich jak wchodzenie po schodach czy robienie zakupów. U innych pacjentów występuje suchy, nieproduktywny kaszel, który również może się nasilać przy wysiłku fizycznym.
Oprócz wywiadu lekarskiego, ważne wskazówki dotyczące zajęcia płuc można uzyskać poprzez dokładne badanie fizyczne serca i płuc. Jednak zajęcie płuc można dokładnie ocenić jedynie poprzez odpowiednie zastosowanie szerokiej gamy zaawansowanych badań laboratoryjnych opisanych poniżej.
Jak twardzina wpływa na płuca?
Nie istnieje jedna prosta jednostka chorobowa twardziny płuc. Należy raczej zrozumieć, że może występować kilka różnych procesów, które są typowe dla procesu chorobowego twardziny, i to w różnym stopniu zaawansowania. Kluczowymi elementami twardzinowej choroby płuc są: 1) zapalenie (potencjalnie uleczalne); 2) bliznowacenie płuc (nieodwracalne, ale potencjalnie możliwe do uniknięcia); oraz 3) uszkodzenie naczyń krwionośnych (uleczalne – patrz Nadciśnienie płucne).
ILD (śródmiąższowa choroba płuc)
Zapalenie i bliznowacenie tkanki płucnej nazywane jest śródmiąższową chorobą płuc lub ILD. Lekarz może podejrzewać ILD, jeśli podstawy płuc wydają trzeszczące dźwięki podczas badania stetoskopem. ILD jest najlepiej oceniana za pomocą pełnych badań czynnościowych płuc. Te szczegółowe testy mierzą objętość płuc, mechanikę oddychania i inne cechy rzeczywistego funkcjonowania płuc. Istnieją dwa kluczowe testy – natężona pojemność życiowa (FVC) i pojemność dyfuzyjna (DLCO). FVC mierzy objętość płuc, która ulega zmniejszeniu, jeśli płuca są usztywnione przez bliznę. DLCO mierzy, jak łatwo tlen przedostaje się z worków powietrznych płuc do krwiobiegu. DLCO będzie zmniejszone, jeśli woreczki powietrzne są objęte stanem zapalnym lub pogrubione przez bliznę ORAZ jeśli doszło do uszkodzenia naczyń krwionośnych płuc.
Jeśli ILD jest podejrzewana na podstawie wywiadu, badania fizykalnego i badania czynności płuc, kolejnym pytaniem jest określenie, ile stanu zapalnego (aktywności) jest obecne, a ile blizny (uszkodzenia). Najczęściej stosowanym testem do określenia tego jest tomografia komputerowa płuc o wysokiej rozdzielczości (HRCT). To wspomagane komputerowo badanie rentgenowskie klatki piersiowej może z czułością wykryć blizny, które zostałyby przeoczone w zwykłym badaniu rentgenowskim klatki piersiowej i może pomóc w ocenie obecności i dystrybucji zapalenia płuc.
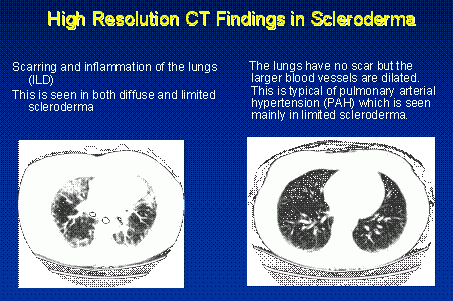
Tomografia HRCT jest cennym badaniem przesiewowym, ale istnieją problemy związane zarówno z wynikami fałszywie dodatnimi, jak i fałszywie ujemnymi. Chociaż nie jest to konieczne u wszystkich pacjentów, inne badania pozwalające ocenić obecność zapalenia płuc obejmują płukanie oskrzelowo-pęcherzykowe (BAL) i/lub chirurgiczną biopsję płuca. BAL jest wykonywany przez specjalistę pulmonologa, który wprowadza do płuc smukły, elastyczny teleskop i wypłukuje próbkę płynu z podstawy płuc. Płyn ten może być badany pod mikroskopem w poszukiwaniu dowodów zapalenia.
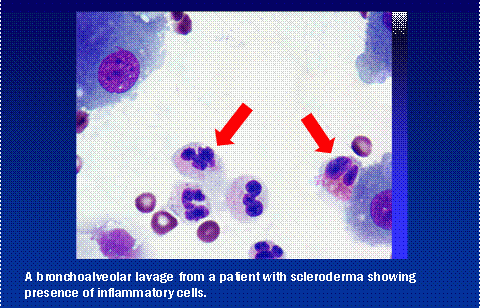
Niektórzy pacjenci w wybranych sytuacjach muszą podjąć bardziej ostateczny krok, jakim jest biopsja płuca. Jest to inwazyjny zabieg chirurgiczny wykonywany zwykle poprzez wprowadzenie teleskopu operacyjnego przez nacięcie w klatce żebrowej. Tkankę można zbadać pod mikroskopem i za pomocą bardziej szczegółowych testów laboratoryjnych, aby uzyskać wgląd w rodzaj blizny w płucach i jej aktywność.
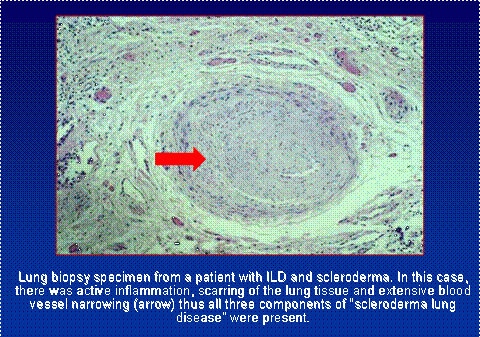
Nadciśnienie płucne
Oprócz blizny i stanu zapalnego, naczynia krwionośne płuc są często zaangażowane jako nieodłączna część procesu chorobowego twardziny. Powyższa próbka biopsyjna pokazuje wszystkie trzy formy uszkodzenia płuc u tego samego pacjenta. Nadciśnienie płucne zostało opisane bardziej szczegółowo w osobnej sekcji. Bardzo ważne jest, aby rozważyć wpływ uszkodzenia naczyń krwionośnych na duszność u poszczególnych pacjentów, ponieważ podejście do leczenia jest bardzo różne.
Naturalna historia ILD
Naturalna historia ILD w twardzinie jest dość zmienna i nie wszyscy pacjenci wymagają leczenia. U wielu pacjentów ILD rozwija się bardzo wcześnie i bardzo szybko, ale raz stwierdzona ILD może być bardzo stabilna przez lata. U innych, ILD stale uszkadza płuca. Ta sytuacja jest niezwykle ważna do rozpoznania, ponieważ zapobieganie uszkodzeniu płuc staje się kluczową kwestią w leczeniu.
Z powodu nieodłącznej stabilności funkcji płuc u wielu pacjentów, informacje na temat leczenia są mniej niż odpowiednie. Wiele badań zostało przeprowadzonych bez kontroli eksperymentalnych i zgłosiło stabilną czynność płuc jako dowód efektu leczenia. To wyraźnie przecenia wartość niektórych leków, ponieważ wielu z tych pacjentów byłoby stabilnych przy braku leczenia.
Ścisłe śledzenie badań czynności płuc jest kluczowe w procesie podejmowania decyzji. Jeśli czynność płuc wydaje się stabilna lub ulega poprawie, właściwa jest dalsza ścisła obserwacja. Jeśli jednak czynność płuc pogarsza się – wymagana jest zdecydowana i wczesna interwencja terapeutyczna.
Najlepiej przebadanym lekiem jest środek hamujący układ odpornościowy, znany jako cyklofosfamid (Cytoxan®). Duże kontrolowane badanie przeprowadzone w Stanach Zjednoczonych i mniejsze przeprowadzone w Anglii wykazały, że pacjenci otrzymujący cyklofosfamid tracili czynność płuc wolniej niż pacjenci otrzymujący „pigułkę cukrową”. Korzyść była rozczarowująco mała, ale mimo to znacząca. Cyklofosfamid ma wiele istotnych skutków ubocznych, w tym uszkodzenie szpiku kostnego, podrażnienie pęcherza moczowego, niepłodność i nowotwory. Decyzja o zastosowaniu cyklofosfamidu wymaga zwrócenia szczególnej uwagi na stosunek ryzyka do korzyści u danego pacjenta.
Cyklofosfamid wydaje się skuteczny, ale można go traktować jak „młot kowalski” – silny lek, który jest użyteczny, ale nie ma konkretnego zastosowania w procesie chorobowym twardziny. Badania w tej dziedzinie posuwają się szybko naprzód w poszukiwaniu środków, które zajmą się konkretnymi aspektami procesu twardzinowego.
Co możesz zrobić, aby sobie pomóc?
Wszyscy pacjenci odnoszą korzyści z prostych działań, które są pod ich własną kontrolą.
- STOP SMOKING!
- Unikaj biernego palenia.
- Pozostań aktywny fizycznie – wszyscy pacjenci mogą poprawić swoją sprawność fizyczną, a tym samym zachować swoje funkcje.
- Prawidłowo lecz przełyk. Pacjenci z problemami z przełykiem mogą aspirować treść jelitową do płuc, powodując w ten sposób dodatkowe uszkodzenie płuc. Patrz rozdział Problemy żołądkowo-jelitowe.
- Nie ignoruj objawów. Jeśli zauważysz zmiany w oddychaniu, poinformuj o nich swojego lekarza. Kluczem jest wczesna diagnoza i wczesne zastosowanie leczenia zapobiegawczego. Uszkodzenia płuc, raz ustalone, nie mogą być odwrócone.
.