US Pharm. 2018;43(11):21-25.
ABSTRACT: Sporadyczne koszmary senne są dość powszechne, ale zaburzenie koszmarne występuje u 2% do 6% osób dorosłych. Nawracające koszmary senne mogą mieć charakter idiopatyczny, ale często są związane z zespołem stresu pourazowego (PTSD), podstawowymi zaburzeniami psychiatrycznymi lub stosowaniem leków. Stanowisko American Academy of Sleep Medicine z 2018 roku zawiera wytyczne dotyczące leczenia niefarmakologicznego i farmakologicznego. Interwencja behawioralna z terapią wyobrażeniowo-próbną jest obecnie jedyną strategią leczenia zalecaną u wszystkich pacjentów z nawracającymi koszmarami sennymi. Prazosyna może być stosowana zarówno w leczeniu koszmarów sennych związanych z PTSD, jak i idiopatycznych. Badano również leki przeciwdepresyjne, anksjolityczne, przeciwdrgawkowe, przeciwpsychotyczne i inne, z mieszanymi wynikami.
Koszmary senne to żywe, niepokojące lub przerażające epizody nocne, które często wiążą się z intensywnym uczuciem strachu, upokorzenia lub porażki. Międzynarodowa Klasyfikacja Zaburzeń Snu, Wydanie Trzecie (ICSD-3), definiuje zaburzenie koszmarne jako parasomnię (tj. nienormalne lub nietypowe zachowanie układu nerwowego podczas snu), zwykle związaną ze snem z szybkimi ruchami gałek ocznych. Minimalne kryteria diagnostyczne obejmują powtarzające się epizody przebudzeń z powodu zaburzonych marzeń sennych, pełną czujność po przebudzeniu z wyraźnym przypomnieniem sobie snu oraz opóźniony powrót do snu lub wystąpienie epizodu w drugiej połowie okresu snu.1-3
Epidemiologia i etiologia
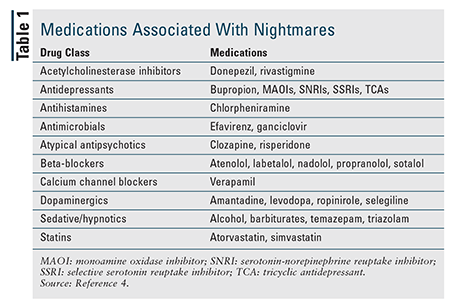
Okazjonalne koszmary senne są stosunkowo powszechne, ale zaburzenie koszmarne dotyczy od 2% do 6% dorosłych.1,3 Występuje częściej u młodszych niż u starszych dorosłych. W okresie młodej dorosłości więcej kobiet niż mężczyzn ma koszmary senne, ale nie ma różnicy u osób w wieku 60 lat i starszych.1,3 Chociaż mogą one mieć charakter idiopatyczny, nawracające koszmary senne są często związane z zespołem stresu pourazowego (PTSD) i innymi zaburzeniami psychicznymi, a pacjenci z PTSD – do 80% z nich doświadczają koszmarów sennych – byli najczęściej badani pod kątem koszmarów sennych.3 Leki, które wpływają na poziom neuroprzekaźników w ośrodkowym układzie nerwowym, są również związane z koszmarami sennymi (TABELA 1).4
Wybór terapii
W 2018 roku Amerykańska Akademia Medycyny Snu (AASM) opublikowała stanowisko dotyczące leczenia zaburzeń związanych z koszmarami sennymi, które zastąpiło ich przewodnik najlepszych praktyk z 2010 roku.3 Opcje leczenia są oznaczone jako zalecane lub niezalecane, jeśli są wyraźnie przydatne lub szkodliwe w oparciu o dowody kliniczne. Pozycja „może być stosowana” jest określana, gdy dowody są mniej jednoznaczne. AASM dodatkowo rozróżnia leczenie koszmarów sennych związanych z PTSD i koszmarów sennych bez wyraźnej etiologii (określanych jako zaburzenie koszmarne).3 Chociaż wybór terapii zależy od klinicysty i dostępu pacjenta do zasobów, farmaceuci powinni być świadomi różnych opcji terapeutycznych omówionych w tym dokumencie.
Leczenie niefarmakologiczne
Jedyną strategią leczenia posiadającą wystarczającą liczbę dowodów, aby być zalecaną w stanowisku AASM, jest interwencja behawioralna z zastosowaniem terapii wyobrażeniowo-próbnej (IRT).3 IRT opiera się na teorii, że koszmary senne są wyuczonym zachowaniem i można je zastąpić zachowaniem mniej destrukcyjnym, które ostatecznie nie wpłynie na sen ani funkcjonowanie w ciągu dnia. Pacjentów prosi się o przypomnienie sobie koszmaru, zapisanie go, zmianę jego treści na pozytywną i ponowne odgrywanie zapisanego snu przez 10 do 20 minut każdego dnia. Dodatkowe metody leczenia, które mogą być stosowane zarówno w przypadku koszmarów sennych związanych z PTSD, jak i zaburzeń związanych z koszmarami sennymi, obejmują terapię poznawczo-behawioralną oraz terapie ekspozycji, relaksacji i reskrypcji. Inne strategie behawioralne obejmują hipnozę, terapię jasnych snów, desensytyzację i reprocesowanie ruchów gałek ocznych oraz techniki progresywnej relaksacji mięśni głębokich.3
Leczenie farmakologiczne
Chociaż w stanowisku nie zalecono żadnego środka farmakologicznego, wiele z omawianych leków jest wskazanych do stosowania.3 TABELA 2 zawiera szczegółowe podsumowanie tych środków wraz z dostępnymi danymi z badań. Prazosyna pozostaje lekiem z wyboru i jest jedynym wskazanym do stosowania w obu typach koszmarów.3 Dlatego prazosyna zostanie omówiona jako pierwsza, a następnie pozostałe środki i klasy leków w kolejności alfabetycznej.
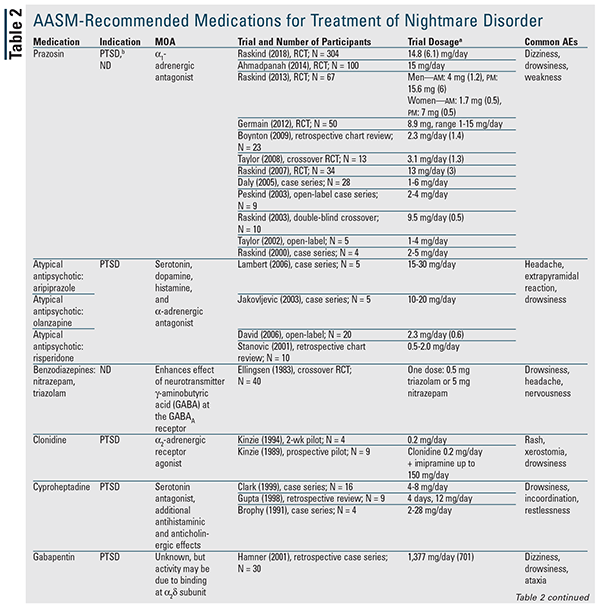
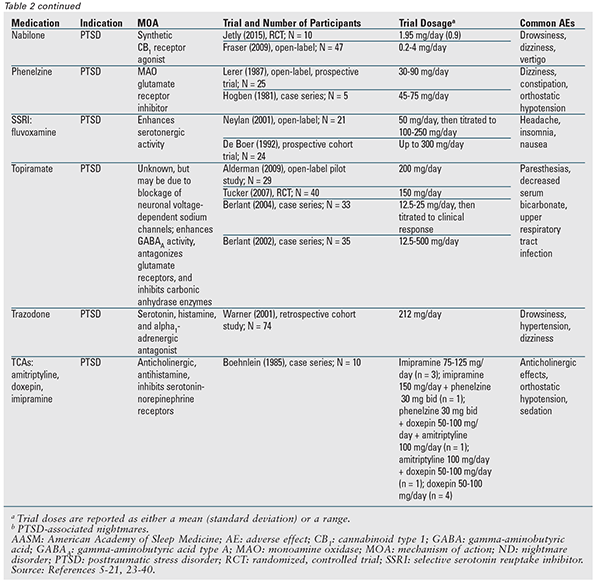
Prazosyna: W przewodniku najlepszych praktyk AASM z 2010 roku zalecano prazosynę w zaburzeniach koszmarnych; w aktualnym stanowisku obniżono jednak jej klasyfikację do „może być stosowana” na podstawie ostatniej publikacji, w której nie stwierdzono różnicy statystycznej w porównaniu z placebo.3,5 Badanie to miało największą dotychczas populację pacjentów i jako pierwsze wykazało brak korzyści ze stosowania prazosyny; jednak większość pacjentów w obu grupach otrzymywała jednocześnie lek przeciwdepresyjny.5-16 Jest to ważne, ponieważ w jednym z wcześniejszych badań odnotowano zmniejszoną odpowiedź na prazosynę u pacjentów przyjmujących jednocześnie selektywny inhibitor wychwytu zwrotnego serotoniny (SSRI).7 Konieczne jest dalsze wyjaśnienie tej możliwej interakcji.
Atypowe leki przeciwpsychotyczne: W niewielkich badaniach aripiprazol, olanzapina i risperidon były oceniane jako leki wspomagające leczenie PTSD i wszystkie te środki wykazały pewne korzyści w odniesieniu do towarzyszących koszmarów sennych. Leki te są jednak ograniczone przez ich profil działań niepożądanych.17-20
Benzodiazepiny: Nitrazepam i triazolam oceniano w pojedynczym 3-dniowym badaniu, w którym pacjenci z zaburzonym snem (nie określono typu koszmarów) zgłaszali zmniejszenie „nieprzyjemnych snów. „21 Pacjenci przyjmowali tylko jedną dawkę każdego z leków, po czym następował 1-dniowy okres przerwy w stosowaniu. Klonazepam nie jest obecnie zalecany, ponieważ w randomizowanym badaniu klinicznym okazał się nieskuteczny w leczeniu koszmarów sennych związanych z PTSD.22
Klonidyna: W dwóch badaniach klonidyny przeprowadzonych u pacjentów z PTSD uzyskano pozytywne wyniki, jednak wzięło w nich udział tylko 13 uczestników.23,24
Cyproheptadyna: W trzech małych badaniach dotyczących cyproheptadyny u pacjentów z PTSD uzyskano sprzeczne dane. Działania niepożądane mogą przewyższać korzyści.25-27
Gabapentyna: W pojedynczym retrospektywnym badaniu gabapentyny u pacjentów z PTSD stwierdzono wyraźną lub umiarkowaną poprawę snu, a także zmniejszenie częstości lub nasilenia koszmarów sennych.28
Nabilon: W pojedynczym badaniu otwartym większość pacjentów z PTSD otrzymujących nabilon doświadczyła ustąpienia koszmarów sennych lub znacznego zmniejszenia ich intensywności. W mniejszym badaniu z randomizacją również stwierdzono zmniejszenie częstości występowania koszmarów sennych związanych z PTSD.29,30
Fenelzyna: Dwa badania fenelzyny u pacjentów z PTSD wskazywały na korzyści. Jednak wszyscy pacjenci w większym badaniu ostatecznie wycofali się z niego, ponieważ poprawa nasilenia koszmarów sennych była nieznaczna, krótkotrwała lub ustąpiła.31,32
SSRI i inhibitory wychwytu zwrotnego serotoniny i noradrenaliny: Spośród tych środków tylko fluwoksamina jest wskazana do stosowania. Dwa małe badania kliniczne fluwoksaminy wykazały korzyści; jednak w jednym z badań wielu pacjentów wycofało się z powodu działań niepożądanych.3,33,34 Wenlafaksyna wykazała korzyści w przypadku ogólnych objawów PTSD, ale nie koszmarów sennych; dlatego nie jest zalecana.1,3
Topiramat: Mimo pozytywnych wyników w kilku badaniach dotyczących koszmarów sennych związanych z PTSD, stosowanie topiramatu może być ograniczone ze względu na działania niepożądane.3,35-38
Trazodon: W jedynym badaniu oceniającym trazodon stwierdzono, że jest on skuteczny, ale u 19% pacjentów nie udało się utrzymać skutecznej dawki, a u wielu wystąpiło co najmniej jedno działanie niepożądane.39
Trójcykliczne leki przeciwdepresyjne (TCA): Jedna mała seria przypadków u pacjentów z PTSD sugerowała korzystne działanie; wyniki były jednak ograniczone, ponieważ leczenie TCA było zróżnicowane.40
Rola farmaceuty
Świadomość farmaceuty na temat zaburzeń nocycepcji staje się coraz ważniejsza. W miarę wzrostu liczby pacjentów z PTSD, spowodowanego wojną, masowymi strzelaninami i innymi traumatycznymi wydarzeniami, częstość występowania zaburzeń koszmarnych będzie się odpowiednio zwiększać. Ponieważ pacjenci mogą się wahać lub wstydzić rozmawiać o koszmarach ze swoim lekarzem pierwszego kontaktu, farmaceuci powinni nauczyć się rozpoznawać objawy i wspólne przyczyny zaburzeń koszmarnych, tak aby mogli zidentyfikować pacjentów, którzy mogą potrzebować skierowania na ocenę i leczenie. Farmaceuci powinni również znać środki farmakologiczne, które mogą być stosowane w leczeniu tego stanu, aby mogli odpowiednio doradzać pacjentom borykającym się z tym zaburzeniem.
1. Nadorff MR, Lambdin KK, Germain A. Pharmacological and non-pharmacological treatments for nightmare disorder. Int Rev Psychiatry. 2014;26:225-236.
2. American Academy of Sleep Medicine. International Classification of Sleep Disorders (Międzynarodowa Klasyfikacja Zaburzeń Snu). 3rd ed. Darien, IL: American Academy of Sleep Medicine; 2014.
3. Morgenthaler TI, Auerbach S, Casey KR, et al. Position paper for the treatment of nightmare disorder in adults: an American Academy of Sleep Medicine position paper. J Clin Sleep Med. 2018;14(6):1041-1055.
4. Foral P, Knezevich J, Dewan N, Malesker M. Medication-induced sleep disturbances. Consult Pharm. 2011;26:414-425.
5. Raskind MA, Peskind ER, Chow B, et al. Trial of prazosin for post-traumatic stress disorder in military veterans. New Engl J Med. 2018;378(6):507-517.
6. Ahmadpanah M, Sabzeiee P, Hosseini SM, et al. Comparing the effect of prazosin and hydroxyzine on sleep quality in patients suffering from posttraumatic stress disorder. Neuropsychobiology. 2014;69(4):235-242.
7. Raskind MA, Peterson K, Williams T, et al. A trial of prazosin for combat trauma PTSD with nightmares in active-duty soldiers returned from Iraq and Afghanistan. Am J Psychiatry. 2013;170(9):1003-1010.
8. Germain A, Richardson R, Moul DE, et al. Placebo-controlled comparison of prazosin and cognitive-behavioral treatments for sleep disturbances in US military veterans. J Psychosom Res. 2012;72(2):89-96.
9. Boynton L, Bentley J, Strachan E, et al. Preliminary findings concerning the use of prazosin for the treatment of posttraumatic nightmares in a refugee population. J Psychiatr Pract. 2009;15(6):454-459.
10. Taylor FB, Martin P, Thompson C, et al. Prazosin effects on objective sleep measures and clinical symptoms in civilian trauma posttraumatic stress disorder: a placebo-controlled study. Biol Psychiatry. 2008;63:629-632.
11. Raskind MA, Peskind ER, Hoff DJ, et al. A parallel group placebo controlled study of prazosin for trauma nightmares and sleep disturbance in combat veterans with post-traumatic stress disorder. Biol Psychiatry. 2007;61:928-934.
12. Daly CM, Doyle ME, Radkind M, et al. Clinical case series: the use of Prazosin for combat-related recurrent nightmares among Operation Iraqi Freedom combat veterans. Mil Med. 2005;170(6):513-515.
13. Peskind ER, Bonner LT, Hoff DJ, Raskind MA. Prazosin reduces trauma-related nightmares in older men with chronic posttraumatic stress disorder. J Geriatr Psychiatry Neurol. 2003;16(3):165-171.
14. Raskind MA, Peskind ER, Kanter ED, et al. Reduction of nightmares and other PTSD symptoms in combat veterans by prazosin: a placebo-controlled study. Am J Psychiatry. 2003;160(2):371-373.
15. Taylor F, Raskind MA. The alpha1-adrenergic antagonist prazosin improves sleep and nightmares in civilian trauma posttraumatic stress disorder. J Clin Psychopharmacol. 2002;22:82-85.
16. Raskind MA, Dobie DJ, Kanter ED, et al. The alpha1-adrenergic antagonist prazosin ameliorates combat trauma nightmares in veterans with posttraumatic stress disorder: a report of 4 cases. J Clin Psychiatry. 2000;61(2):129-133.
17. Lambert MT. Aripiprazole in the management of post-traumatic stress disorder symptoms in returning Global War on Terrorism veterans. Int Clin Psychopharmacol. 2006;21(3):185-187.
18. Jakovljevic M, Sagud M, Mihaljevic-Peles A. Olanzapine in the treatment-resistant, combat-related PTSD-a series of case reports. Acta Psychiatr Scand. 2003;107(5):394-396.
19. David D, De Faria L, Mellman TA. Adjunctive risperidone treatment and sleep symptoms in combat veterans with chronic PTSD. Depress Anxiety. 2006;23(8):489-491.
20. Stanovic JK, James KA, Vandevere CA. The effectiveness of risperidone on acute stress symptoms in adult burn patients: a preliminary retrospective pilot study. J Burn Care Rehabil. 2001;22(3):210-213.
21. Ellingsen PA. Double-blind trial of triazolam 0,5 mg vs. nitrazepam 5 mg in outpatients. Acta Psychiatr Scand. 1983;67(3):154-158.
22. Cates ME, Bishop MH, Davis LL, et al. Clonazepam for treatment of sleep disturbances associated with combat-related posttraumatic stress disorder. Ann Pharmacother. 2004;38(9):1895-1899.
23. Kinzie JD, Sack RL, Riley CM. The polysomnographic effects of clonidine on sleep disorders in posttraumatic stress disorder: a pilot study with Cambodian patients. J Nerv Ment Dis. 1994;182(10):585-587.
24. Kinzie JD, Leung P. Clonidine in Cambodian patients with posttraumatic stress disorder. J Nerv Ment Dis. 1989;177(9):546-550.
25. Clark RD, Canive JM, Calais LA, et al. Cyproheptadine treatment of nightmares associated with posttraumatic stress disorder. J Clin Psychopharmacol. 1999;19(5):486-487.
26. Gupta S, Popli A, Bathurst E, et al. Efficacy of cyproheptadine for nightmares associated with posttraumatic stress disorder. Compr Psychiatry. 1998;39(3):160-164.
27. Brophy M. Cyproheptadine for combat nightmares in post-traumatic stress disorder and dream anxiety disorder. Mil Med. 1991;156(2):100-101.
28. Hamner MB, Brodrick PS, Labbate LA. Gabapentin in PTSD: a retrospective, clinical series of adjunctive therapy. Ann Clin Psychiatry. 2001;13(3):141-146.
29. Jetly R, Heber A, Fraser G, Boisvert D. The efficacy of nabilone, a synthetic cannabinoid, in the treatment of PTSD-associated nightmares: a preliminary randomized, double-blind, placebo-controlled cross-over design study. Psychoneuroendocrinology. 2015;51:585-588.
30. Fraser GA. Zastosowanie syntetycznego kannabinoidu w postępowaniu z opornymi na leczenie koszmarami sennymi w zespole stresu pourazowego (PTSD). CNS Neurosci Ther. 2009;15:84-88.
31. Lerer B, Bleich A, Kotler M, et al. Posttraumatic stress disorder in Israeli combat veterans. Effect of phenelzine treatment. Arch Gen Psychiatry. 1987;44(11):976-981.
32. Hogben GL, Cornfield RB. Treatment of traumatic war neurosis with phenelzine. Arch Gen Psychiatry. 1981;38(4):440-445.
33. Neylan TC, Metzler TJ, Schoenfeld FB, et al. Fluvoxamine and sleep disturbances in posttraumatic stress disorder. J Trauma Stress. 2001;14(3):461-467.
34. De Boer M, Op den Velde W, Falger PJ, et al. Fluvoxamine treatment for chronic PTSD: a pilot study. Psychother Psychosom. 1992;57(4):158-163.
35. Alderman CP, McCarthy LC, Condon JT, et al. Topiramate in combat-related posttraumatic stress disorder. Ann Pharmacother. 2009;43(4):635-641.
36. Tucker P, Trautman RP, Wyatt DB, et al. Efficacy and safety of topiramate monotherapy in civilian posttraumatic stress disorder: a randomized, double-blind, placebo-controlled study. J Clin Psychiatry. 2007;68(2):201-206.
37. Berlant JL. Prospective open-label study of add-on and monotherapy topiramate in civilians with chronic nonhallucinatory posttraumatic stress disorder. BMC Psychiatry. 2004;4:24.
38. Berlant J, van Kammen DP. Open-label topiramate as primary or adjunctive therapy in chronic civilian posttraumatic stress disorder: a preliminary report. J Clin Psychiatry. 2002;63(1):15-20.
39. Warner M, Dorn M, Peabody C. Survey on the usefulness of trazodone in patients with PTSD with insomnia or nightmares. Pharmacopsychiatry. 2001;34(4):128-131.
40. Boehnlein JK, Kinzie JD, Ben R, Fleck J. One year follow-up study of posttraumatic stress disorder among survivors of Cambodian concentration camps. Am J Psychiatry. 1985;42:956-959.