US Pharm. 2018;43(11):21-25.
ABSTRACT: Las pesadillas ocasionales son bastante comunes, pero el trastorno de pesadillas ocurre en el 2% al 6% de los adultos. Las pesadillas recurrentes pueden ser idiopáticas, pero a menudo están relacionadas con el trastorno de estrés postraumático (TEPT), los trastornos psiquiátricos subyacentes o el uso de medicamentos. El documento de posición de 2018 de la Academia Americana de Medicina del Sueño proporciona orientación sobre el tratamiento no farmacológico y farmacológico. La intervención conductual con terapia de ensayo de imágenes es actualmente la única estrategia de tratamiento recomendada para todos los pacientes con pesadillas recurrentes. La prazosina puede utilizarse para tratar tanto el trastorno de pesadillas asociado al TEPT como el idiopático. Se han estudiado antidepresivos, ansiolíticos, anticonvulsivos, antipsicóticos y otros agentes, con resultados mixtos.
Las pesadillas son episodios nocturnos vívidos, perturbadores o aterradores que a menudo implican sentimientos intensos de pavor, humillación o fracaso. La Clasificación Internacional de los Trastornos del Sueño, Tercera Edición (ICSD-3), define el trastorno de pesadillas como una parasomnia (es decir, un comportamiento anormal o inusual del sistema nervioso durante el sueño) generalmente asociada al sueño de movimientos oculares rápidos. Los criterios diagnósticos mínimos incluyen episodios recurrentes de despertares a causa de sueños perturbados, un estado de alerta total al despertar con un claro recuerdo del sueño, y un retraso en la vuelta al sueño o la aparición del episodio en la segunda mitad del período de sueño.1-3
Epidemiología y etiología
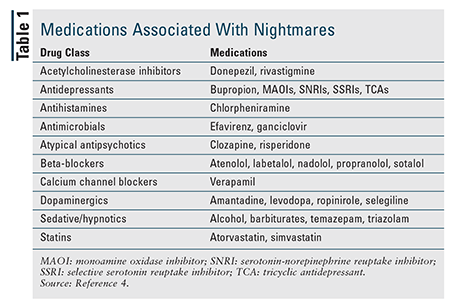
Las pesadillas ocasionales son relativamente comunes, pero el trastorno de pesadillas afecta a entre el 2% y el 6% de los adultos.1,3 Es más común en los adultos jóvenes que en los mayores. Hay más mujeres que hombres que padecen el trastorno de pesadillas durante la juventud, pero no hay diferencias en los mayores de 60 años.1,3 Aunque pueden ser idiopáticas, las pesadillas recurrentes suelen estar relacionadas con el trastorno de estrés postraumático (TEPT) y otros trastornos psiquiátricos, y los pacientes con TEPT -hasta el 80% de los cuales experimentan pesadillas- son los que más se han estudiado en relación con las pesadillas.3 Los medicamentos que afectan a los niveles de neurotransmisores en el sistema nervioso central también se asocian con las pesadillas (TABLA 1).4
Selección de la terapia
En 2018, la Academia Americana de Medicina del Sueño (AASM) publicó un documento de posición sobre el tratamiento del trastorno de pesadillas que sustituyó a su guía de mejores prácticas de 2010.3 Las opciones de tratamiento se designan como recomendadas o no recomendadas si son claramente útiles o perjudiciales según la evidencia clínica. Se designa la posición «puede utilizarse» cuando la evidencia es menos clara. La AASM diferencia además los tratamientos para las pesadillas asociadas al TEPT y las pesadillas sin una etiología clara (que se denomina trastorno de pesadillas).3 Aunque la selección de la terapia depende del clínico y del acceso del paciente a los recursos, los farmacéuticos deben conocer las distintas opciones de tratamiento que se comentan en el documento de posición.
Tratamiento no farmacológico
La única estrategia de tratamiento con suficiente evidencia para ser recomendada en el documento de posición de la AASM es la intervención conductual con terapia de ensayo de imágenes (IRT).3 La IRT se basa en la teoría de que las pesadillas son una conducta aprendida y pueden ser sustituidas por una conducta menos perturbadora que no afectará finalmente al sueño o al funcionamiento diurno. Se pide a los pacientes que recuerden la pesadilla, que la escriban, que modifiquen su contenido hacia un resultado positivo y que ensayen el sueño reestructurado durante 10 a 20 minutos cada día. Otros tratamientos que pueden utilizarse tanto para las pesadillas asociadas al TEPT como para el trastorno de pesadillas son la terapia cognitivo-conductual y las terapias de exposición, relajación y reescritura. Otras estrategias conductuales incluyen la hipnosis, la terapia de sueño lúcido, la desensibilización y reprocesamiento del movimiento ocular y las técnicas de relajación progresiva de los músculos profundos.3
Tratamiento farmacológico
Aunque no se recomienda ningún agente farmacológico en el documento de posición, se designan muchos de los medicamentos discutidos que pueden utilizarse.3 La TABLA 2 proporciona un resumen detallado de estos agentes, junto con los datos de los ensayos disponibles. La prazosina sigue siendo el fármaco de elección y es el único indicado para ambos tipos de pesadillas.3 Por lo tanto, se discutirá primero la prazosina, seguida de los restantes agentes y clases de fármacos en orden alfabético.
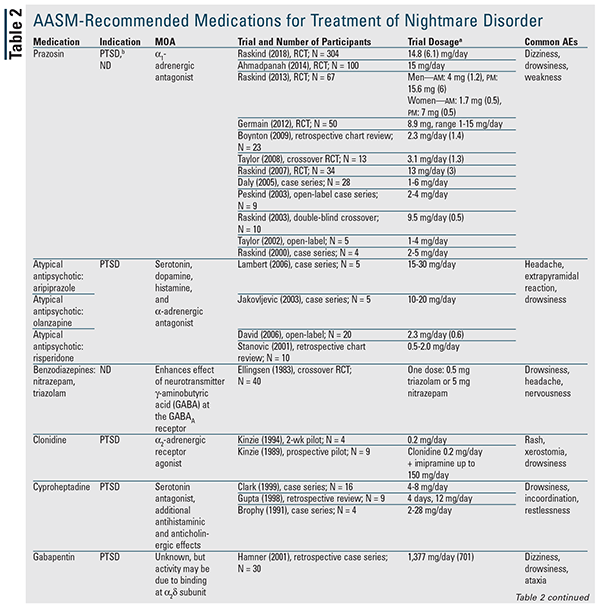
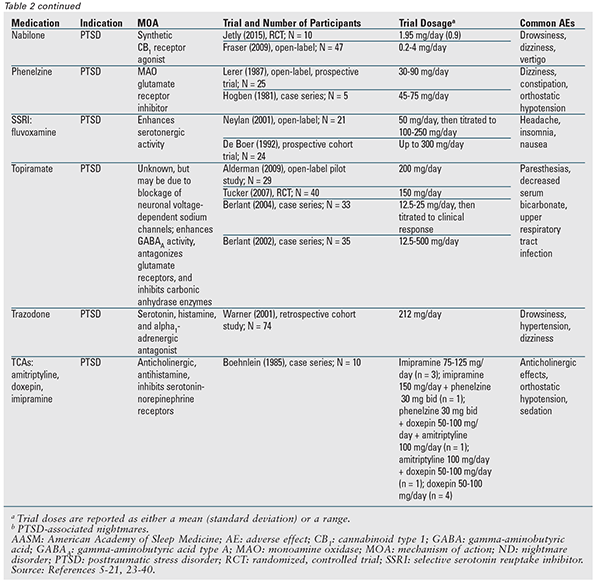
Prazosina: La guía de mejores prácticas de la AASM de 2010 recomendaba la prazosina para el trastorno de pesadillas; sin embargo, el actual documento de posición ha rebajado su clasificación a puede ser utilizada basándose en una reciente publicación que no encontró una diferencia estadística frente al placebo.3,5 Este ensayo contaba con la mayor población de pacientes hasta la fecha y fue el primero en mostrar una falta de beneficio con la prazosina; sin embargo, la mayoría de los pacientes de ambos grupos estaban recibiendo simultáneamente un antidepresivo.5-16 Esto es importante porque en un ensayo anterior se observó una disminución de la respuesta a la prazosina en pacientes que tomaban simultáneamente un inhibidor selectivo de la recaptación de serotonina (ISRS).7 Es necesario aclarar más esta posible interacción.
Antipsicóticos atípicos: En pequeños estudios, se han evaluado el aripiprazol, la olanzapina y la risperidona como tratamientos complementarios para el TEPT, y todos estos agentes han demostrado cierto beneficio para las pesadillas asociadas. Estos medicamentos, sin embargo, están limitados por su perfil de efectos adversos.17-20
Benzodiazepinas: El nitrazepam y el triazolam se evaluaron en un único ensayo de 3 días en el que los pacientes con trastornos del sueño (no se identificó el tipo de pesadilla) informaron de una disminución de los «sueños desagradables».21 Los pacientes tomaron sólo una dosis de cada medicamento, seguida de un período de lavado de 1 día. El clonazepam no se recomienda en la actualidad porque se comprobó que era ineficaz para las pesadillas asociadas al TEPT en un ensayo clínico aleatorio.22
Clonidina: Los dos estudios de clonidina realizados en pacientes con TEPT tuvieron resultados positivos; sin embargo, sólo hubo 13 participantes.23,24
Ciproheptadina: Tres pequeños ensayos de ciproheptadina en pacientes con TEPT tuvieron datos contradictorios. Los efectos adversos pueden superar el beneficio.25-27
Gabapentina: Un único estudio retrospectivo de gabapentina en pacientes con TEPT mostró una mejora notable o moderada del sueño, así como una disminución de la frecuencia o intensidad de las pesadillas.28
Nabilona: En un único estudio abierto, la mayoría de los pacientes con TEPT que recibieron nabilona experimentaron el cese de las pesadillas o una reducción significativa de la intensidad de las mismas. Un ensayo aleatorio más pequeño también encontró una menor incidencia de pesadillas relacionadas con el TEPT.29,30
Fenelzina: Dos estudios de fenelzina en pacientes con TEPT indicaron un beneficio. Sin embargo, todos los pacientes del estudio más amplio se retiraron finalmente porque la mejora de la gravedad de las pesadillas fue insignificante, duró poco o se estancó.31,32
RISD e inhibidores de la recaptación de serotonina-norepinefrina: De estos agentes, sólo la fluvoxamina está designada puede ser utilizada. Dos pequeños estudios clínicos de fluvoxamina mostraron beneficios; sin embargo, en un estudio, muchos pacientes se retiraron debido a los efectos secundarios.3,33,34 La venlafaxina ha mostrado beneficios para los síntomas generales del TEPT, pero no para las pesadillas; por lo tanto, no se recomienda.1,3
Topiramato: A pesar de los resultados positivos en varios estudios sobre las pesadillas asociadas al TEPT, el uso de topiramato puede ser limitado debido a los efectos adversos.3,35-38
Trazodona: El único estudio que evaluó la trazodona encontró que era eficaz, pero el 19% de los pacientes no pudieron mantener una dosis eficaz, y muchos experimentaron al menos un efecto secundario.39
Antidepresivos tricíclicos (ATC): Una pequeña serie de casos en pacientes con TEPT sugirió efectos beneficiosos; sin embargo, los hallazgos fueron limitados porque el tratamiento con ATC fue variado.40
El papel del farmacéutico
El conocimiento del farmacéutico sobre el trastorno de pesadillas es cada vez más importante. Como el número de pacientes con TEPT sigue aumentando debido a la guerra, los tiroteos masivos y otros acontecimientos traumáticos, la incidencia del trastorno de pesadilla aumentará en consecuencia. Dado que los pacientes pueden dudar o avergonzarse de hablar de las pesadillas con su proveedor de atención primaria, los farmacéuticos deben aprender a reconocer los síntomas y las causas comunes del trastorno de pesadillas para poder identificar a los pacientes que pueden necesitar ser derivados para su evaluación y tratamiento. Los farmacéuticos también deben estar familiarizados con los agentes farmacológicos que se pueden utilizar para tratar esta condición para que puedan aconsejar adecuadamente a los pacientes que se enfrentan a este trastorno.
1. Nadorff MR, Lambdin KK, Germain A. Pharmacological and non-pharmacological treatments for nightmare disorder. Int Rev Psychiatry. 2014;26:225-236.
2. Academia Americana de Medicina del Sueño. Clasificación internacional de los trastornos del sueño. 3rd ed. Darien, IL: American Academy of Sleep Medicine; 2014.
3. Morgenthaler TI, Auerbach S, Casey KR, et al. Position paper for the treatment of nightmare disorder in adults: an American Academy of Sleep Medicine position paper. J Clin Sleep Med. 2018;14(6):1041-1055.
4. Foral P, Knezevich J, Dewan N, Malesker M. Trastornos del sueño inducidos por medicamentos. Consult Pharm. 2011;26:414-425.
5. Raskind MA, Peskind ER, Chow B, et al. Ensayo de prazosina para el trastorno de estrés postraumático en veteranos militares. New Engl J Med. 2018;378(6):507-517.
6. Ahmadpanah M, Sabzeiee P, Hosseini SM, et al. Comparación del efecto de la prazosina y la hidroxizina en la calidad del sueño en pacientes que sufren de trastorno de estrés postraumático. Neuropsicobiología. 2014;69(4):235-242.
7. Raskind MA, Peterson K, Williams T, et al. Un ensayo de prazosina para el TEPT por trauma de combate con pesadillas en soldados en servicio activo que regresan de Irak y Afganistán. Am J Psychiatry. 2013;170(9):1003-1010.
8. Germain A, Richardson R, Moul DE, et al. Comparación controlada con placebo de la prazosina y los tratamientos cognitivo-conductuales para los trastornos del sueño en los veteranos militares estadounidenses. J Psychosom Res. 2012;72(2):89-96.
9. Boynton L, Bentley J, Strachan E, et al. Hallazgos preliminares sobre el uso de prazosina para el tratamiento de pesadillas postraumáticas en una población de refugiados. J Psychiatr Pract. 2009;15(6):454-459.
10. Taylor FB, Martin P, Thompson C, et al. Prazosin effects on objective sleep measures and clinical symptoms in civilian trauma posttraumatic stress disorder: a placebo-controlled study. Biol Psychiatry. 2008;63:629-632.
11. Raskind MA, Peskind ER, Hoff DJ, et al. A parallel group placebo controlled study of prazosin for trauma nightmares and sleep disturbance in combat veterans with post-traumatic stress disorder. Biol Psychiatry. 2007;61:928-934.
12. Daly CM, Doyle ME, Radkind M, et al. Clinical case series: the use of Prazosin for combat-related recurrent nightmares among Operation Iraqi Freedom combat veterans. Mil Med. 2005;170(6):513-515.
13. Peskind ER, Bonner LT, Hoff DJ, Raskind MA. La prazosina reduce las pesadillas relacionadas con el trauma en hombres mayores con trastorno de estrés postraumático crónico. J Geriatr Psychiatry Neurol. 2003;16(3):165-171.
14. Raskind MA, Peskind ER, Kanter ED, et al. Reducción de las pesadillas y otros síntomas de TEPT en veteranos de combate mediante prazosina: un estudio controlado con placebo. Am J Psychiatry. 2003;160(2):371-373.
15. Taylor F, Raskind MA. El antagonista alfa1-adrenérgico prazosin mejora el sueño y las pesadillas en el trastorno de estrés postraumático por trauma civil. J Clin Psychopharmacol. 2002;22:82-85.
16. Raskind MA, Dobie DJ, Kanter ED, et al. The alpha1-adrenergic antagonist prazosin ameliorates combat trauma nightmares in veterans with posttraumatic stress disorder: a report of 4 cases. J Clin Psychiatry. 2000;61(2):129-133.
17. Lambert MT. Aripiprazole in the management of post-traumatic stress disorder symptoms in returning Global War on Terrorism veterans. Int Clin Psychopharmacol. 2006;21(3):185-187.
18. Jakovljevic M, Sagud M, Mihaljevic-Peles A. Olanzapine in the treatment-resistant, combat-related PTSD-a series of case reports. Acta Psychiatr Scand. 2003;107(5):394-396.
19. David D, De Faria L, Mellman TA. Adjunctive risperidone treatment and sleep symptoms in combat veterans with chronic PTSD. Depress Anxiety. 2006;23(8):489-491.
20. Stanovic JK, James KA, Vandevere CA. La eficacia de la risperidona en los síntomas de estrés agudo en pacientes adultos quemados: un estudio piloto retrospectivo preliminar. J Burn Care Rehabil. 2001;22(3):210-213.
21. Ellingsen PA. Double-blind trial of triazolam 0.5 mg vs. nitrazepam 5 mg in outpatients. Acta Psychiatr Scand. 1983;67(3):154-158.
22. Cates ME, Bishop MH, Davis LL, et al. Clonazepam for treatment of sleep disturbances associated with combat-related posttraumatic stress disorder. Ann Pharmacother. 2004;38(9):1895-1899.
23. Kinzie JD, Sack RL, Riley CM. Los efectos polisomnográficos de la clonidina en los trastornos del sueño en el trastorno de estrés postraumático: un estudio piloto con pacientes camboyanos. J Nerv Ment Dis. 1994;182(10):585-587.
24. Kinzie JD, Leung P. Clonidine in Cambodian patients with posttraumatic stress disorder. J Nerv Ment Dis. 1989;177(9):546-550.
25. Clark RD, Canive JM, Calais LA, et al. Cyproheptadine treatment of nightmares associated with posttraumatic stress disorder. J Clin Psychopharmacol. 1999;19(5):486-487.
26. Gupta S, Popli A, Bathurst E, et al. Eficacia de la ciproheptadina para las pesadillas asociadas al trastorno de estrés postraumático. Compr Psychiatry. 1998;39(3):160-164.
27. Brophy M. Cyproheptadine for combat nightmares in post-traumatic stress disorder and dream anxiety disorder. Mil Med. 1991;156(2):100-101.
28. Hamner MB, Brodrick PS, Labbate LA. Gabapentin in PTSD: a retrospective, clinical series of adjunctive therapy. Ann Clin Psychiatry. 2001;13(3):141-146.
29. Jetly R, Heber A, Fraser G, Boisvert D. The efficacy of nabilone, a synthetic cannabinoid, in the treatment of PTSD-associated nightmares: a preliminary randomized, double-blind, placebo-controlled cross-over design study. Psiconeuroendocrinología. 2015;51:585-588.
30. Fraser GA. El uso de un cannabinoide sintético en el manejo de las pesadillas resistentes al tratamiento en el trastorno de estrés postraumático (TEPT). CNS Neurosci Ther. 2009;15:84-88.
31. Lerer B, Bleich A, Kotler M, et al. Posttraumatic stress disorder in Israeli combat veterans. Effect of phenelzine treatment. Arch Gen Psychiatry. 1987;44(11):976-981.
32. Hogben GL, Cornfield RB. Tratamiento de la neurosis de guerra traumática con fenelzina. Arch Gen Psychiatry. 1981;38(4):440-445.
33. Neylan TC, Metzler TJ, Schoenfeld FB, et al. Fluvoxamine and sleep disturbances in posttraumatic stress disorder. J Trauma Stress. 2001;14(3):461-467.
34. De Boer M, Op den Velde W, Falger PJ, et al. Tratamiento con fluvoxamina para el TEPT crónico: un estudio piloto. Psychother Psychosom. 1992;57(4):158-163.
35. Alderman CP, McCarthy LC, Condon JT, et al. Topiramato en el trastorno de estrés postraumático relacionado con el combate. Ann Pharmacother. 2009;43(4):635-641.
36. Tucker P, Trautman RP, Wyatt DB, et al. Eficacia y seguridad de la monoterapia con topiramato en el trastorno de estrés postraumático civil: un estudio aleatorizado, doble ciego y controlado con placebo. J Clin Psychiatry. 2007;68(2):201-206.
37. Berlant JL. Estudio prospectivo abierto de topiramato en adición y monoterapia en civiles con trastorno de estrés postraumático crónico no alucinatorio. BMC Psychiatry. 2004;4:24.
38. Berlant J, van Kammen DP. Open-label topiramate as primary or adjunctive therapy in chronic civilian posttraumatic stress disorder: a preliminary report. J Clin Psychiatry. 2002;63(1):15-20.
39. Warner M, Dorn M, Peabody C. Encuesta sobre la utilidad de la trazodona en pacientes con TEPT con insomnio o pesadillas. Pharmacopsychiatry. 2001;34(4):128-131.
40. Boehnlein JK, Kinzie JD, Ben R, Fleck J. One year follow-up study of posttraumatic stress disorder among survivors of Cambodian concentration camps. Am J Psychiatry. 1985;42:956-959.