Les poumons sont touchés chez environ 80% des patients atteints de sclérodermie. L’atteinte pulmonaire sous toutes ses formes est apparue comme la principale cause de décès et d’invalidité. Rien que pour cette raison, la compréhension du type d’atteinte pulmonaire, de son niveau d’activité et de sa sévérité constitue l’information centrale pour les décisions de traitement. L’atteinte pulmonaire se produit aussi bien dans la sclérodermie diffuse que dans la sclérodermie limitée ; tous les patients doivent donc se préoccuper de cette complication potentielle.
Symptômes
L’atteinte pulmonaire entraîne un essoufflement ou une fatigue pendant l’activité physique. De nombreux patients atteints de sclérodermie deviennent moins actifs physiquement en raison de plaintes musculo-squelettiques ou de la nature fatiguante de la maladie. Par conséquent, nombre d’entre eux ne seront pas suffisamment actifs physiquement pour développer un essoufflement. Le médecin peut s’enquérir de votre capacité à effectuer des tâches simples de la vie quotidienne, comme monter les escaliers ou faire les courses. D’autres patients développent une toux sèche et non productive qui pourrait également s’aggraver avec l’activité physique.
En plus des antécédents médicaux, des indices importants sur l’atteinte pulmonaire peuvent être obtenus par un examen physique attentif du cœur et des poumons. Cependant, l’atteinte pulmonaire ne peut être évaluée avec précision qu’avec l’utilisation appropriée de la vaste batterie de tests de laboratoire sophistiqués décrits ci-dessous.
Comment la sclérodermie affecte-t-elle les poumons ?
Il n’existe pas d’entité simple et unique de la maladie pulmonaire sclérodermique. Il est plutôt essentiel de comprendre que plusieurs processus différents, typiques du processus pathologique de la sclérodermie, peuvent être présents et à différents niveaux de contribution. Les éléments clés de la maladie pulmonaire sclérodermique impliquent 1) une inflammation (potentiellement traitable) ; 2) une cicatrisation pulmonaire (non réversible mais potentiellement évitable) ; et 3) une lésion des vaisseaux sanguins (traitable – voir Hypertension pulmonaire).
ILD (Maladie pulmonaire interstitielle)
L’inflammation et la cicatrisation du tissu pulmonaire sont appelées maladie pulmonaire interstitielle ou MPI. Le médecin peut suspecter une ILD si les bases des poumons émettent des sons crépitants à l’examen au stéthoscope. La meilleure façon d’évaluer une pneumopathie interstitielle est de procéder à des tests complets de la fonction pulmonaire. Ces tests détaillés mesurent les volumes pulmonaires, la mécanique respiratoire et d’autres caractéristiques du fonctionnement réel de vos poumons. Il existe deux tests clés : la capacité vitale forcée (CVF) et la capacité de diffusion (DLCO). La CVF mesure le volume pulmonaire, qui sera réduit si les poumons sont raidis par la cicatrice. La DLCO mesure la facilité avec laquelle l’oxygène passe des sacs d’air du poumon dans la circulation sanguine. La DLCO sera réduite si les sacs aériens sont enflammés ou épaissis par des cicatrices ET s’il y a une lésion des vaisseaux sanguins pulmonaires.
Si l’on soupçonne une ILD sur la base de l’histoire, de l’examen physique et des tests de la fonction pulmonaire, la question suivante est de déterminer le degré d’inflammation (activité) par rapport à la quantité de cicatrices (dommages). L’examen le plus couramment utilisé pour le déterminer est une tomographie pulmonaire à haute résolution (HRCT). Cette radiographie thoracique assistée par ordinateur peut détecter de manière sensible des cicatrices qui seraient manquées par une radiographie thoracique simple et peut aider à évaluer la présence et la distribution de l’inflammation pulmonaire.
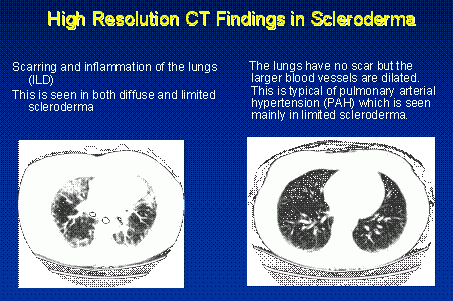
L’HRCT est un test de dépistage précieux mais il existe des problèmes de résultats faussement positifs et faussement négatifs. Bien qu’ils ne soient pas nécessaires chez tous les patients, d’autres tests pour évaluer la présence d’une inflammation pulmonaire comprennent le lavage bronchoalvéolaire (LBA) et/ou la biopsie pulmonaire chirurgicale. Le LBA est effectué par un pneumologue qui introduit un télescope flexible et fin dans les poumons et prélève un échantillon de liquide à la base des poumons. Ce liquide peut être étudié au microscope à la recherche de signes d’inflammation.
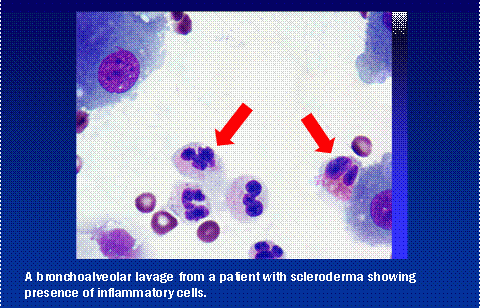
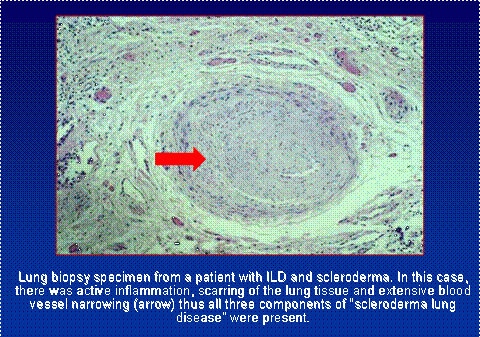
Certains patients, dans des situations sélectionnées, doivent passer à l’étape plus définitive de la biopsie pulmonaire. Il s’agit d’une procédure chirurgicale invasive généralement réalisée en introduisant un télescope opératoire par une incision dans la cage thoracique. Le tissu peut être étudié au microscope et par des tests de laboratoire plus poussés pour avoir un aperçu du type de cicatrice pulmonaire et de son activité.
Hypertension pulmonaire
En plus de la cicatrice et de l’inflammation, les vaisseaux sanguins du poumon sont fréquemment impliqués en tant que partie intrinsèque du processus pathologique de la sclérodermie. L’échantillon de biopsie ci-dessus montre les trois formes d’atteinte pulmonaire actives chez le même patient. L’hypertension pulmonaire est décrite plus en détail dans sa propre section. Il est extrêmement important de prendre en compte la contribution des lésions des vaisseaux sanguins à l’essoufflement de chaque patient, car l’approche du traitement est considérablement différente.
Histoire naturelle de l’ILD
L’histoire naturelle de l’ILD sclérodermique est assez variable et tous les patients ne nécessitent pas de traitement. Chez beaucoup, l’ILD se développe très tôt et très rapidement, mais une fois établie, elle peut être très stable pendant des années. Chez d’autres, la maladie continue à endommager les poumons de façon continue. Il est extrêmement important de reconnaître cette situation, car la prévention des lésions pulmonaires devient la question centrale du traitement.
En raison de la stabilité inhérente de la fonction pulmonaire chez de nombreux patients, les informations sur le traitement sont moins qu’adéquates. De nombreuses études ont été réalisées sans contrôles expérimentaux et ont rapporté la stabilité de la fonction pulmonaire comme preuve de l’effet du traitement. Cela surestime clairement la valeur de certains médicaments puisque beaucoup de ces patients auraient été stables sans aucun traitement.
Suivre attentivement les tests de la fonction pulmonaire est essentiel dans le processus de prise de décision. Si la fonction pulmonaire semble stable ou améliorée, alors une observation étroite continue est appropriée. Cependant, si la fonction pulmonaire se détériore – une intervention thérapeutique décisive et précoce est nécessaire.
Le médicament le mieux étudié est l’agent suppresseur du système immunitaire connu sous le nom de cyclophosphamide (Cytoxan®). Une grande étude contrôlée réalisée aux États-Unis et une plus petite étude réalisée en Angleterre ont toutes deux démontré que les patients recevant du cyclophosphamide perdaient leur fonction pulmonaire plus lentement que les patients recevant la « pilule de sucre ». Le bénéfice était décevant et faible, mais néanmoins significatif. La cyclophosphamide a de nombreux effets secondaires importants, notamment des lésions de la moelle osseuse, une irritation de la vessie, l’infertilité et des cancers. La décision d’utiliser la cyclophosphamide nécessite une attention particulière pour peser le risque par rapport au bénéfice chez chaque patient.
La cyclophosphamide semble efficace mais peut être considérée comme un « marteau de forgeron » – un médicament puissant avec une utilité mais sans application spécifique au processus de la maladie sclérodermique. La recherche avance rapidement dans ce domaine en cherchant des agents qui s’attaquent à des aspects spécifiques du processus de la sclérodermie.
Que pouvez-vous faire pour vous aider vous-même ?
Tous les patients bénéficient de mesures simples qui sont sous leur propre contrôle.
- Arrêter de fumer !
- Éviter la fumée passive.
- Rester physiquement actif – tous les patients peuvent améliorer leur forme physique et ainsi préserver leur fonction.
- Traiter correctement votre œsophage. Les patients ayant des problèmes d’œsophage peuvent aspirer le contenu intestinal dans le poumon, provoquant ainsi des lésions pulmonaires supplémentaires. Voir la section sur les problèmes gastro-intestinaux.
- Ne pas ignorer les symptômes. Si vous sentez qu’il y a un changement dans votre respiration, informez votre médecin. Un diagnostic précoce et l’utilisation précoce d’un traitement préventif sont la clé. Les dommages pulmonaires, une fois établis, ne peuvent être inversés.
.