US Pharm. 2018;43(11):21-25.
ABSTRACT : Les cauchemars occasionnels sont assez courants, mais le trouble des cauchemars survient chez 2 à 6 % des adultes. Les cauchemars récurrents peuvent être idiopathiques, mais ils sont souvent liés au syndrome de stress post-traumatique (SSPT), à des troubles psychiatriques sous-jacents ou à la prise de médicaments. Le document de position 2018 de l’American Academy of Sleep Medicine fournit des conseils sur le traitement non pharmacologique et pharmacologique. L’intervention comportementale avec une thérapie par imagerie-répétition est actuellement la seule stratégie de traitement recommandée pour tous les patients souffrant de cauchemars récurrents. La prazosine peut être utilisée pour traiter les cauchemars associés au SSPT et les cauchemars idiopathiques. Les antidépresseurs, les anxiolytiques, les anticonvulsivants, les antipsychotiques et d’autres agents ont été étudiés, avec des résultats mitigés.
Les cauchemars sont des épisodes nocturnes vifs, perturbants ou effrayants qui impliquent souvent des sentiments intenses de crainte, d’humiliation ou d’échec. La classification internationale des troubles du sommeil, troisième édition (ICSD-3), définit le trouble des cauchemars comme une parasomnie (c’est-à-dire un comportement anormal ou inhabituel du système nerveux pendant le sommeil) généralement associée au sommeil à mouvements oculaires rapides. Les critères diagnostiques minimaux comprennent des épisodes récurrents de réveil à la suite de rêves perturbés, une vigilance totale au réveil avec un souvenir clair du rêve, et soit un retour retardé au sommeil, soit la survenue de l’épisode dans la seconde moitié de la période de sommeil.1-3
Epidémiologie et étiologie
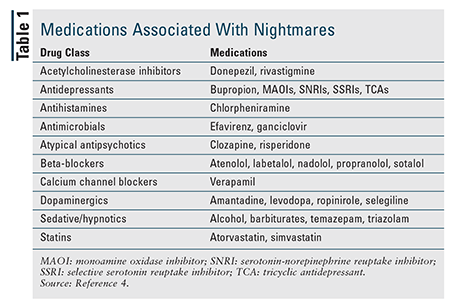
Les cauchemars occasionnels sont relativement courants, mais le trouble des cauchemars touche entre 2 % et 6 % des adultes.1,3 Il est plus fréquent chez les jeunes adultes que chez les adultes plus âgés. Les femmes sont plus nombreuses que les hommes à souffrir du trouble des cauchemars pendant le jeune âge adulte, mais il n’y a pas de différence chez les personnes âgées de 60 ans et plus.1,3 Bien qu’ils puissent être idiopathiques, les cauchemars récurrents sont souvent liés au syndrome de stress post-traumatique (SSPT) et à d’autres troubles psychiatriques, et les patients souffrant de SSPT – dont 80 % font des cauchemars – ont été les plus étudiés en ce qui concerne les cauchemars.3 Les médicaments qui affectent les niveaux de neurotransmetteurs dans le système nerveux central sont également associés aux cauchemars (TABLEAU 1).4
Sélection de la thérapie
En 2018, l’American Academy of Sleep Medicine (AASM) a publié un document de position sur le traitement du trouble des cauchemars qui a remplacé leur guide des meilleures pratiques de 2010.3 Les options de traitement sont désignées recommandées ou non recommandées si elles sont clairement utiles ou nuisibles sur la base de preuves cliniques. La position « peut être utilisé » est désignée lorsque les preuves sont moins claires. L’AASM différencie en outre les traitements pour les cauchemars associés au SSPT et les cauchemars sans étiologie claire (ce qui est appelé trouble des cauchemars).3 Bien que le choix du traitement dépende du clinicien et de l’accès du patient aux ressources, les pharmaciens devraient connaître les diverses options de traitement discutées dans le document de position.
Traitement non pharmacologique
La seule stratégie de traitement avec suffisamment de preuves pour être recommandée dans le document de position de l’AASM est l’intervention comportementale avec la thérapie d’imagerie-répétition (IRT).3 L’IRT est basée sur la théorie selon laquelle les cauchemars sont un comportement appris et peuvent être remplacés par un comportement moins perturbateur qui n’affectera finalement pas le sommeil ou le fonctionnement diurne. On demande aux patients de se souvenir de leur cauchemar, de l’écrire, de modifier son contenu en un résultat positif et de répéter le rêve rescrit pendant 10 à 20 minutes chaque jour. Les traitements supplémentaires qui peuvent être utilisés pour les cauchemars associés au SSPT et le trouble des cauchemars comprennent la thérapie cognitivo-comportementale et les thérapies d’exposition, de relaxation et de rescription. D’autres stratégies comportementales comprennent l’hypnose, la thérapie du rêve lucide, la désensibilisation et le retraitement des mouvements oculaires et les techniques de relaxation progressive des muscles profonds.3
Traitement pharmacologique
Bien qu’aucun agent pharmacologique ne soit recommandé dans le document de position, bon nombre des médicaments discutés sont désignés peuvent être utilisés.3 Le TABLEAU 2 fournit un résumé détaillé de ces agents, ainsi que les données d’essai disponibles. La prazosine demeure le médicament de choix et est le seul indiqué pour les deux types de cauchemars.3 Par conséquent, la prazosine sera discutée en premier, suivie des autres agents et classes de médicaments par ordre alphabétique.
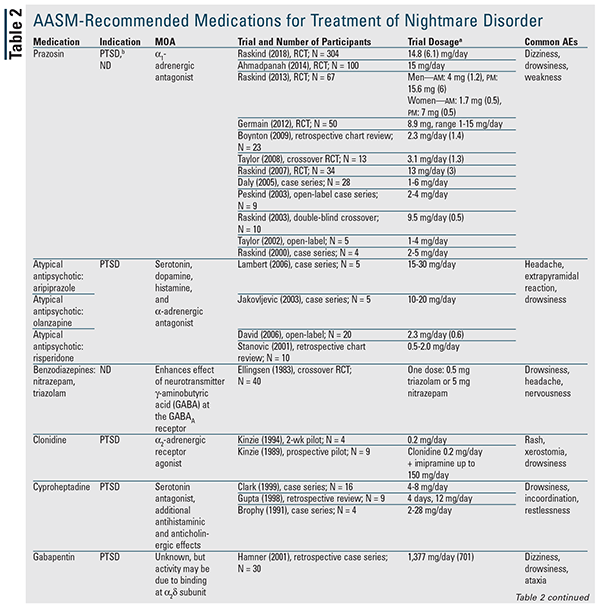
Prazosine : Le guide des meilleures pratiques de l’AASM de 2010 recommandait la prazosine pour le trouble des cauchemars ; cependant, le document de position actuel a rétrogradé sa classification à peut être utilisé sur la base d’une publication récente qui n’a pas trouvé de différence statistique par rapport au placebo.3,5 Cet essai a eu la plus grande population de patients à ce jour et a été le premier à montrer un manque de bénéfice avec la prazosine ; cependant, la majorité des patients dans les deux groupes recevaient simultanément un antidépresseur.5-16 Ceci est important parce qu’un essai antérieur a noté une réponse diminuée à la prazosine chez les patients prenant simultanément un inhibiteur sélectif de la recapture de la sérotonine (ISRS).7 Une clarification supplémentaire de cette interaction possible est nécessaire.
Antipsychotiques atypiques : Dans de petites études, l’aripiprazole, l’olanzapine et la rispéridone ont été évalués comme traitements adjuvants du SSPT, et tous ces agents ont démontré un certain bénéfice pour les cauchemars associés. Ces médicaments sont toutefois limités par leur profil d’effets indésirables.17-20
Benzodiazépines : Le nitrazépam et le triazolam ont été évalués dans le cadre d’un seul essai de trois jours au cours duquel des patients dont le sommeil était perturbé (le type de cauchemar n’a pas été identifié) ont signalé une diminution des » rêves désagréables « .21 Les patients ont pris une seule dose de chaque médicament, suivie d’une période d’élimination d’un jour. Le clonazépam n’est actuellement pas recommandé car il s’est avéré inefficace pour les cauchemars associés au SSPT dans un essai clinique randomisé.22
Clonidine : Les deux études sur la clonidine menées auprès de patients souffrant de SSPT ont donné des résultats positifs ; toutefois, elles ne comptaient que 13 participants.23,24
Cyproheptadine : Trois petits essais de la cyproheptadine chez des patients souffrant de TSPT ont présenté des données contradictoires. Les effets indésirables pourraient l’emporter sur les avantages.25-27
Gabapentine : Une seule étude rétrospective de la gabapentine chez des patients atteints de TSPT a montré une amélioration marquée ou modérée du sommeil, ainsi qu’une diminution de la fréquence ou de l’intensité des cauchemars.28
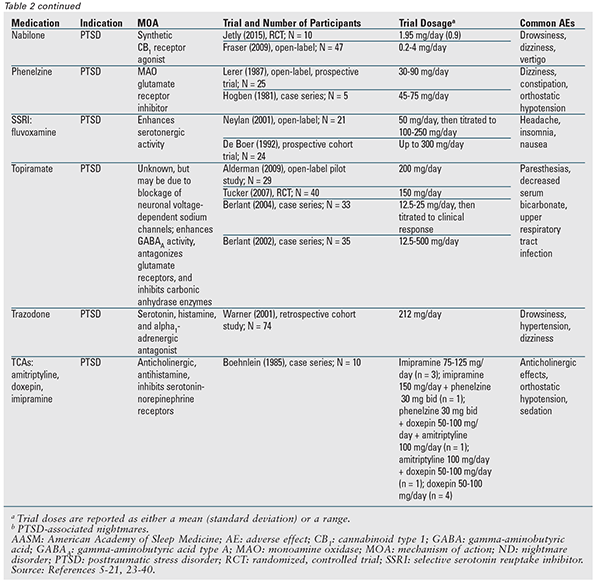
Nabilone : Dans une seule étude ouverte, la majorité des patients souffrant de TSPT et recevant du nabilone ont connu un arrêt des cauchemars ou une réduction significative de leur intensité. Un essai randomisé plus petit a également trouvé une diminution de l’incidence des cauchemars liés au SSPT.29,30
Phénelzine : Deux études sur la phénelzine chez les patients souffrant de TSPT ont indiqué un bénéfice. Cependant, tous les patients de l’étude la plus importante se sont finalement retirés parce que l’amélioration de la gravité des cauchemars était négligeable, de courte durée ou en plateau.31,32
IRSS et inhibiteurs de la recapture de la sérotonine et de la norépinéphrine : Parmi ces agents, seule la fluvoxamine est désignée peut être utilisée. Deux petites études cliniques sur la fluvoxamine ont montré un bénéfice ; cependant, dans une étude, de nombreux patients se sont retirés en raison d’effets secondaires.3,33,34 La venlafaxine a montré un bénéfice pour les symptômes généraux du PTSD, mais pas pour les cauchemars ; par conséquent, elle n’est pas recommandée.1,3
Topiramate : Malgré des résultats positifs dans plusieurs études sur les cauchemars associés au SSPT, l’utilisation du topiramate peut être limitée en raison de ses effets indésirables.3,35-38
Trazodone : La seule étude à avoir évalué la trazodone l’a trouvée efficace, mais 19 % des patients n’ont pas pu maintenir une dose efficace, et beaucoup ont ressenti au moins un effet secondaire.39
Antidépresseurs tricycliques (ATC) : Une petite série de cas chez des patients souffrant de SSPT a suggéré des effets bénéfiques ; cependant, les résultats étaient limités car le traitement par TCA était varié.40
Le rôle du pharmacien
La sensibilisation du pharmacien au trouble cauchemardesque devient de plus en plus importante. Comme le nombre de patients souffrant de TSPT continue d’augmenter en raison de la guerre, des fusillades de masse et d’autres événements traumatiques, l’incidence du trouble de cauchemar augmentera en conséquence. Étant donné que les patients peuvent hésiter ou être gênés de parler de leurs cauchemars avec leur prestataire de soins primaires, les pharmaciens doivent apprendre à reconnaître les symptômes et les causes courantes du trouble des cauchemars afin de pouvoir identifier les patients qui pourraient avoir besoin d’être orientés vers une évaluation et un traitement. Les pharmaciens devraient également être familiers avec les agents pharmacologiques qui peuvent être utilisés pour traiter cette condition afin qu’ils puissent conseiller adéquatement les patients aux prises avec ce trouble.
1. Nadorff MR, Lambdin KK, Germain A. Traitements pharmacologiques et non pharmacologiques du trouble du cauchemar. Int Rev Psychiatry. 2014;26:225-236.
2. Académie américaine de médecine du sommeil. Classification internationale des troubles du sommeil. 3rd ed. Darien, IL : American Academy of Sleep Medicine ; 2014.
3. Morgenthaler TI, Auerbach S, Casey KR, et al. Position paper for the treatment of nightmare disorder in adults : an American Academy of Sleep Medicine position paper. J Clin Sleep Med. 2018;14(6):1041-1055.
4. Foral P, Knezevich J, Dewan N, Malesker M. Troubles du sommeil induits par les médicaments. Consult Pharm. 2011;26:414-425.
5. Raskind MA, Peskind ER, Chow B, et al. Trial of prazosin for post-traumatic stress disorder in military veterans. New Engl J Med. 2018;378(6):507-517.
6. Ahmadpanah M, Sabzeiee P, Hosseini SM, et al. Comparaison de l’effet de la prazosine et de l’hydroxyzine sur la qualité du sommeil chez les patients souffrant de stress post-traumatique. Neuropsychobiologie. 2014;69(4):235-242.
7. Raskind MA, Peterson K, Williams T, et al. Un essai de prazosine pour le TSPT lié à un traumatisme de combat avec cauchemars chez les soldats en service actif de retour d’Irak et d’Afghanistan. Am J Psychiatry. 2013;170(9):1003-1010.
8. Germain A, Richardson R, Moul DE, et al. Comparaison contrôlée par placebo de la prazosine et des traitements cognitivo-comportementaux pour les troubles du sommeil chez les vétérans de l’armée américaine. J Psychosom Res. 2012;72(2):89-96.
9. Boynton L, Bentley J, Strachan E, et al. Résultats préliminaires concernant l’utilisation de la prazosine pour le traitement des cauchemars post-traumatiques dans une population de réfugiés. J Psychiatr Pract. 2009;15(6):454-459.
10. Taylor FB, Martin P, Thompson C, et al. Effets de la prazosine sur les mesures objectives du sommeil et les symptômes cliniques chez les civils traumatisés par un trouble de stress post-traumatique : une étude contrôlée par placebo. Biol Psychiatry. 2008;63:629-632.
11. Raskind MA, Peskind ER, Hoff DJ, et al. A parallel group placebo controlled study of prazosin for trauma nightmares and sleep disturbance in combat veterans with post-traumatic stress disorder. Biol Psychiatry. 2007;61:928-934.
12. Daly CM, Doyle ME, Radkind M, et al. Série de cas cliniques : l’utilisation de Prazosin pour les cauchemars récurrents liés au combat chez les vétérans de l’opération Iraqi Freedom. Mil Med. 2005;170(6):513-515.
13. Peskind ER, Bonner LT, Hoff DJ, Raskind MA. La prazosine réduit les cauchemars liés au traumatisme chez les hommes âgés souffrant d’un trouble de stress post-traumatique chronique. J Geriatr Psychiatry Neurol. 2003;16(3):165-171.
14. Raskind MA, Peskind ER, Kanter ED, et al. Reduction of nightmares and other PTSD symptoms in combat veterans by prazosin : a placebo-controlled study. Am J Psychiatry. 2003;160(2):371-373.
15. Taylor F, Raskind MA. L’antagoniste alpha1-adrénergique prazosin améliore le sommeil et les cauchemars chez les civils ayant subi un traumatisme post-traumatique. J Clin Psychopharmacol. 2002;22:82-85.
16. Raskind MA, Dobie DJ, Kanter ED, et al. The alpha1-adrenergic antagonist prazosin ameliorates combat trauma nightmares in veterans with posttraumatic stress disorder : a report of 4 cases. J Clin Psychiatry. 2000;61(2):129-133.
17. Lambert MT. Aripiprazole dans la gestion des symptômes du trouble de stress post-traumatique chez les anciens combattants de la guerre mondiale contre le terrorisme. Int Clin Psychopharmacol. 2006;21(3):185-187.
18. Jakovljevic M, Sagud M, Mihaljevic-Peles A. Olanzapine in the treatment-resistant, combat-related PTSD-a series of case reports. Acta Psychiatr Scand. 2003;107(5):394-396.
19. David D, De Faria L, Mellman TA. Traitement adjuvant à la rispéridone et symptômes du sommeil chez les vétérans de combat atteints de SSPT chronique. Dépression Anxiété. 2006;23(8):489-491.
20. Stanovic JK, James KA, Vandevere CA. L’efficacité de la rispéridone sur les symptômes de stress aigu chez les patients adultes brûlés : une étude pilote rétrospective préliminaire. J Burn Care Rehabil. 2001;22(3):210-213.
21. Ellingsen PA. Double-blind trial of triazolam 0.5 mg vs. nitrazepam 5 mg in outpatients. Acta Psychiatr Scand. 1983;67(3):154-158.
22. Cates ME, Bishop MH, Davis LL, et al. Clonazepam pour le traitement des troubles du sommeil associés au trouble de stress post-traumatique lié au combat. Ann Pharmacother. 2004;38(9):1895-1899.
23. Kinzie JD, Sack RL, Riley CM. The polysomnographic effects of clonidine on sleep disorders in posttraumatic stress disorder : a pilot study with Cambodian patients. J Nerv Ment Dis. 1994;182(10):585-587.
24. Kinzie JD, Leung P. Clonidine in Cambodian patients with posttraumatic stress disorder. J Nerv Ment Dis. 1989;177(9):546-550.
25. Clark RD, Canive JM, Calais LA, et al. Cyproheptadine treatment of nightmares associated with posttraumatic stress disorder. J Clin Psychopharmacol. 1999;19(5):486-487.
26. Gupta S, Popli A, Bathurst E, et al. Efficacité de la cyproheptadine pour les cauchemars associés au trouble de stress post-traumatique. Compr Psychiatry. 1998;39(3):160-164.
27. Brophy M. Cyproheptadine for combat nightmares in post-traumatic stress disorder and dream anxiety disorder. Mil Med. 1991;156(2):100-101.
28. Hamner MB, Brodrick PS, Labbate LA. Gabapentin in PTSD : a retrospective, clinical series of adjunctive therapy. Ann Clin Psychiatry. 2001;13(3):141-146.
29. Jetly R, Heber A, Fraser G, Boisvert D. The efficacy of nabilone, a synthetic cannabinoid, in the treatment of PTSD-associated nightmares : a preliminary randomized, double-blind, placebo-controlled cross-over design study. Psychoneuroendocrinologie. 2015;51:585-588.
30. Fraser GA. L’utilisation d’un cannabinoïde synthétique dans la gestion des cauchemars résistants au traitement dans le trouble de stress post-traumatique (TSPT). CNS Neurosci Ther. 2009;15:84-88.
31. Lerer B, Bleich A, Kotler M, et al. Trouble de stress post-traumatique chez les vétérans de combat israéliens. Effet du traitement à la phénelzine. Arch Gen Psychiatry. 1987;44(11):976-981.
32. Hogben GL, Cornfield RB. Traitement de la névrose traumatique de guerre par la phénelzine. Arch Gen Psychiatry. 1981;38(4):440-445.
33. Neylan TC, Metzler TJ, Schoenfeld FB, et al. Fluvoxamine et troubles du sommeil dans le trouble de stress post-traumatique. J Trauma Stress. 2001;14(3):461-467.
34. De Boer M, Op den Velde W, Falger PJ, et al. Traitement à la fluvoxamine pour le PTSD chronique : une étude pilote. Psychother Psychosom. 1992;57(4):158-163.
35. Alderman CP, McCarthy LC, Condon JT, et al. Topiramate dans le trouble de stress post-traumatique lié au combat. Ann Pharmacother. 2009;43(4):635-641.
36. Tucker P, Trautman RP, Wyatt DB, et al. Efficacité et sécurité du topiramate en monothérapie dans le trouble de stress post-traumatique civil : une étude randomisée, en double aveugle, contrôlée par placebo. J Clin Psychiatry. 2007;68(2):201-206.
37. Berlant JL. Étude prospective ouverte sur l’ajout et la monothérapie de topiramate chez les civils souffrant d’un trouble de stress post-traumatique chronique non hallucinatoire. BMC Psychiatry. 2004;4:24.
38. Berlant J, van Kammen DP. Topiramate ouvert comme thérapie primaire ou adjuvante dans le trouble de stress post-traumatique chronique des civils : un rapport préliminaire. J Clin Psychiatry. 2002;63(1):15-20.
39. Warner M, Dorn M, Peabody C. Survey on the usefulness of trazodone in patients with PTSD with insomnia or nightmares. Pharmacopsychiatrie. 2001;34(4):128-131.
40. Boehnlein JK, Kinzie JD, Ben R, Fleck J. One year follow-up study of posttraumatic stress disorder among survivors of Cambodian concentration camps. Am J Psychiatry. 1985;42:956-959.