 I vaccini poliovirus Sabin infettivi e attenuati sono noti per causare paralisi associate al vaccino in un piccolo numero di destinatari. Al contrario, il vaccino inattivato Salk non causa poliomielite. Perché i vaccini Sabin sono ancora utilizzati in tutto il mondo? La risposta a questa domanda richiede una breve visita alla storia dei vaccini contro il poliovirus.
I vaccini poliovirus Sabin infettivi e attenuati sono noti per causare paralisi associate al vaccino in un piccolo numero di destinatari. Al contrario, il vaccino inattivato Salk non causa poliomielite. Perché i vaccini Sabin sono ancora utilizzati in tutto il mondo? La risposta a questa domanda richiede una breve visita alla storia dei vaccini contro il poliovirus.
Il vaccino inattivato contro il poliovirus (IPV) sviluppato da Jonas Salk fu autorizzato all’uso nel 1955. Questo vaccino consiste nei tre sierotipi di poliovirus la cui infettività, ma non immunogenicità, è distrutta dal trattamento con formalina. Se preparato correttamente, l’IPV non causa poliomielite (i primi lotti di IPV non erano sufficientemente inattivati, portando a focolai di polio associati al vaccino, il cosiddetto incidente Cutter). Dal 1955 al 1960 i casi di poliomielite paralitica negli Stati Uniti scesero da 20.000 all’anno a 2.500.
Mentre il vaccino di Salk era in fase di sviluppo, diversi ricercatori perseguirono la produzione di vaccini infettivi attenuati come alternativa. Questo approccio è stato dimostrato essere efficace da Max Theiler, che nel 1937 aveva realizzato un vaccino attenuato contro il virus della febbre gialla attraverso il passaggio del virus virulento nei topi di laboratorio. Dopo molti passaggi, il virus non causava più malattie negli esseri umani, ma si replicava sufficientemente per indurre un’immunità protettiva. Albert Sabin capitalizzò su queste osservazioni e sviluppò versioni attenuate dei tre sierotipi di poliovirus attraverso il passaggio di virus virulenti in diversi animali e cellule. In contrasto con il vaccino contro la febbre gialla di Theiler, che veniva iniettato, i vaccini contro il poliovirus di Sabin furono progettati per essere presi per via orale – da qui il nome di vaccino poliovirus orale (OPV). Come in un’infezione naturale da poliovirus, i vaccini di Sabin si sarebbero replicati nel tratto intestinale e avrebbero indotto un’immunità protettiva lì e nel flusso sanguigno.
Sabin iniziò a testare i suoi vaccini attenuati negli esseri umani nel 1954. Nel 1957 c’era la prova che il virus che veniva somministrato ai volontari non era lo stesso del virus escreto nelle feci. Come scrive Sabin:
Era evidente, tuttavia, che come nei giovani volontari adulti, il virus in alcuni dei campioni di feci aveva una maggiore neurovirulenza rispetto al virus originariamente ingerito nei test sulle scimmie.
Quello che Sabin non sapeva era se il cambiamento nella neurovirulenza dei suoi ceppi di vaccino costituisse una minaccia per i destinatari del vaccino e i loro contatti, una domanda che poteva essere risolta solo eseguendo studi clinici più grandi. Molti ritenevano che tali studi non fossero giustificati, soprattutto considerando il successo dell’IPV nel ridurre il numero di casi di paralisi. Sabin nota che il suo amico Tom Rivers, spesso chiamato il padre della virologia americana, gli disse di “scartare i grandi lotti di OPV che avevo preparato in una fogna adatta”.
Nonostante l’opposizione a ulteriori test dell’OPV negli Stati Uniti, altri avevano opinioni diverse. Un comitato internazionale dell’Organizzazione Mondiale della Sanità raccomandò nel 1957 di effettuare prove più ampie di OPV in diversi paesi. Il vaccino di tipo 2 di Sabin fu somministrato a 200.000 bambini durante un’epidemia di polio a Singapore nel 1958, e gli studi successivi non rivelarono problemi di sicurezza. In Cecoslovacchia 140.000 bambini ricevettero l’OPV e gli studi successivi rivelarono che il virus si diffuse nei contatti non immunizzati ma non causò malattie.
Perhaps i numeri più importanti vennero dalle prove dell’OPV in Unione Sovietica. Sabin era nato in Russia e aveva stretto contatti con i virologi sovietici, tra cui Mikhail Chumakov, direttore dell’Istituto di ricerca sulla poliomielite di Mosca. Chumakov non era soddisfatto dei risultati delle prove dell’IPV nel suo paese e chiese a Sabin di inviargli l’OPV da testare. Entro la fine del 1959 quasi 15.000.000 di persone avevano ricevuto l’OPV in diverse parti dell’Unione Sovietica senza apparenti effetti collaterali. Dorothy Horstmann, una nota virologa dell’Università di Yale, fu inviata in Unione Sovietica per valutare il risultato delle prove. Horstmann scrive:
Era chiaro che gli esperimenti erano stati condotti con cura, e i risultati erano stati monitorati meticolosamente in laboratorio e sul campo. A metà del 1960 circa 100 milioni di persone in Unione Sovietica, Cecoslovacchia e Germania dell’Est avevano ricevuto i ceppi Sabin. Di grande importanza fu la dimostrazione che il vaccino era sicuro, non solo per i destinatari, ma per il gran numero di suscettibili non vaccinati che devono essere stati esposti come contatti dei vaccini.
I risultati ottenuti da queste prove in Unione Sovietica convinsero i funzionari negli Stati Uniti e in altri paesi a condurre prove cliniche di OPV. In Giappone, Israele, Cile e altri paesi, l’OPV ha dimostrato di essere altamente efficace nel porre fine alle epidemie di poliomielite. Alla luce di questi risultati, tutti e tre i ceppi OPV di Sabin furono approvati per l’uso negli Stati Uniti, e nel 1961-62 sostituirono l’IPV per l’immunizzazione di routine contro la poliomielite.
Appena l’OPV fu usato nelle vaccinazioni di massa negli Stati Uniti, furono descritti casi di paralisi associati al vaccino. Inizialmente Sabin declinò questi risultati, sostenendo che l’associazione temporale della paralisi con la somministrazione del vaccino non era sufficiente a coinvolgere l’OPV. Suggerì che la paralisi osservata era causata da virus wild-type, non dai suoi ceppi vaccinali.
Una svolta nella nostra comprensione della paralisi associata al vaccino avvenne nei primi anni ’80 quando i metodi di sequenziamento del DNA, sviluppati di recente, furono utilizzati per determinare le sequenze nucleotidiche dei genomi del vaccino Sabin tipo 3, il virus neurovirulento da cui era derivato, e un virus isolato da un bambino che aveva sviluppato la paralisi dopo la somministrazione di OPV. I risultati hanno enumerato per la prima volta le mutazioni che distinguono il vaccino Sabin dal suo genitore neurovirulento. Ancora più importante, la sequenza del genoma dell’isolato associato al vaccino dimostrò che era derivato dal vaccino Sabin e non era un poliovirus wild-type.
Ora sappiamo che ogni ricevente di OPV espelle, entro pochi giorni, virus che sono più neurovirulenti dei ceppi del vaccino. Questa evoluzione avviene perché durante la replicazione dei ceppi OPV nell’intestino umano, il genoma virale subisce mutazioni e ricombinazioni che eliminano le mutazioni attenuanti che Sabin aveva accuratamente selezionato con il passaggio in diversi ospiti.
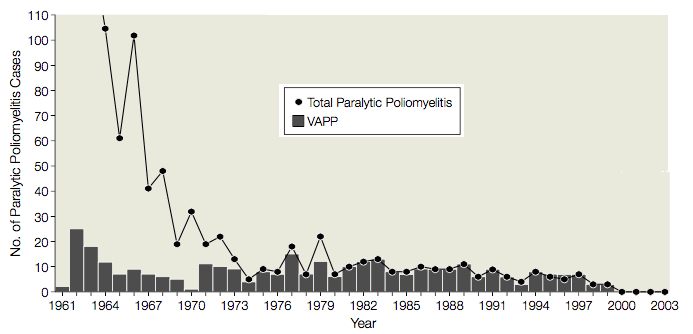
Dal 1961 al 1989 ci sono stati in media 9 casi (range, 1-25 casi) di poliomielite paralitica associata al vaccino (VAPP) negli Stati Uniti, nei destinatari del vaccino o nei loro contatti, o 1 caso di VAPP per 2,9 milioni di dosi di OPV distribuite (illustrate). Dato questo grave effetto collaterale, l’uso dell’OPV è stato valutato più volte dall’Istituto di Medicina, dai Centri per il controllo e la prevenzione delle malattie e dal Comitato consultivo sulle pratiche di immunizzazione. Ogni volta è stato deciso che i rischi associati all’uso dell’OPV giustificavano i casi di VAPP. Si credeva che il passaggio all’IPV avrebbe portato a focolai di poliomielite, perché: L’OPV era migliore dell’IPV nel proteggere i destinatari non immunizzati; la necessità di iniettare l’IPV avrebbe portato ad una ridotta conformità; e l’IPV era noto per indurre un’immunità mucosale meno protettiva dell’OPV.
Dopo che l’OMS ha iniziato la sua iniziativa di eradicazione del poliovirus nel 1988, il rischio di importazione di poliovirus negli Stati Uniti è lentamente diminuito fino a quando è diventato molto difficile giustificare l’uso di routine di OPV. Nel 1996 il Comitato consultivo sulle pratiche di immunizzazione decise che gli Stati Uniti sarebbero passati all’IPV e nel 2000 l’IPV aveva sostituito l’OPV per la prevenzione di routine della poliomielite. Di conseguenza il VAPP è stato eliminato dagli Stati Uniti.
OPV continua ad essere usato nelle campagne di immunizzazione di massa per il programma di eradicazione del poliovirus dell’OMS, perché è efficace per eliminare i poliovirus selvatici, ed è facile da somministrare. Una conseguenza è che i poliovirus neurovirulenti derivati dal vaccino (VDPV) sono escreti dai bambini immunizzati. Questi VDPV hanno causato focolai di poliomielite in aree dove la copertura di immunizzazione è diminuita. Poiché i VDPV costituiscono una minaccia alla campagna di eradicazione, l’OMS ha raccomandato una transizione globale all’IPV. Una volta eliminato l’uso dell’OPV, si deve continuare un’attenta sorveglianza ambientale per garantire che i VDPV non siano più presenti prima della cessazione dell’immunizzazione, un obiettivo dopo l’eradicazione della poliomielite.
Come virologo che lavora sulla neurovirulenza del poliovirus, ho seguito la storia del vaccino da quando sono entrato nel campo nel 1979. Non ho mai capito perché nessun caso di VAPP sia stato osservato negli enormi esperimenti OPV condotti in Unione Sovietica. Se la VAPP fosse stata identificata in queste prove, l’OPV potrebbe non essere stato autorizzato negli Stati Uniti. L’uso globale dell’OPV ha portato alla quasi eliminazione globale della poliomielite paralitica. L’uso esclusivo dell’IPV ci avrebbe portato allo stesso punto, senza gli sfortunati casi di paralisi associati al vaccino? Non sono sicuro che sapremo mai la risposta.
Aggiornamento: Recentemente, nel 1997, DA Henderson, architetto dell’eradicazione del vaiolo, ha sostenuto che i paesi sviluppati non dovrebbero usare l’IPV, perché “implica accettare il potenziale di sanzioni sostanziali, riducendo ma non eliminando, un rischio già estremamente piccolo di malattia paralitica associata al vaccino”.