 As vacinas contra o poliovírus infeccioso atenuado Sabin são conhecidas por causar paralisia associada à vacina em um pequeno número de receptores. Em contraste, a vacina inativada Salk não causa poliomielite. Por que as vacinas Sabin ainda são usadas globalmente? A resposta a esta pergunta requer uma breve visita à história das vacinas contra o poliovírus.
As vacinas contra o poliovírus infeccioso atenuado Sabin são conhecidas por causar paralisia associada à vacina em um pequeno número de receptores. Em contraste, a vacina inativada Salk não causa poliomielite. Por que as vacinas Sabin ainda são usadas globalmente? A resposta a esta pergunta requer uma breve visita à história das vacinas contra o poliovírus.
A vacina contra o poliovírus inativado (IPV) desenvolvida por Jonas Salk foi licenciada para uso em 1955. Esta vacina consiste nos três serotipos do poliovírus cuja infecciosidade, mas não imunogenicidade, é destruída pelo tratamento com formalina. Quando preparada adequadamente, a IPV não causa poliomielite (os primeiros lotes de IPV não foram suficientemente inactivados, levando a surtos de poliomielite associados à vacina, o chamado incidente Cutter). De 1955 a 1960, os casos de poliomielite paralítica nos Estados Unidos caíram de 20.000 por ano para 2.500,
Embora a vacina de Salk estivesse em desenvolvimento, vários investigadores procuraram a produção de vacinas atenuadas e infecciosas como alternativa. Esta abordagem demonstrou ser eficaz por Max Theiler, que em 1937 tinha feito uma vacina atenuada contra o vírus da febre amarela através da passagem do vírus virulento em ratos de laboratório. Depois de muitas passagens, o vírus já não causava doenças em humanos, mas se reproduzia o suficiente para induzir imunidade protetora. Albert Sabin capitalizou sobre estas observações e desenvolveu versões atenuadas dos três serótipos do poliovírus pela passagem de vírus virulentos em diferentes animais e células. Em contraste com a vacina da febre amarela de Theiler, que foi injetada, as vacinas do poliovírus de Sabin foram projetadas para serem tomadas oralmente – daí o nome vacina oral contra o poliovírus (OPV). Como em uma infecção natural pelo poliovírus, as vacinas de Sabin se replicariam no trato intestinal e induziriam imunidade protetora ali e na corrente sanguínea.
Sabin começou a testar suas vacinas atenuadas em humanos em 1954. Em 1957 havia evidências de que o vírus que era alimentado por voluntários não era o mesmo que o vírus excretado nas fezes. Como Sabin escreve:
Foi evidente, entretanto, que como nos jovens adultos voluntários, o vírus em algumas amostras de fezes tinha uma neurovirulência maior do que o vírus originalmente ingerido em testes em macacos.
O que Sabin não sabia era se a mudança na neurovirulência de suas cepas de vacina constituía uma ameaça para os receptores da vacina e seus contatos, uma pergunta que só podia ser respondida pela realização de testes clínicos maiores. Muitos achavam que tais estudos não se justificavam, especialmente considerando o sucesso do IPV em reduzir o número de casos paralíticos. Sabin observa que seu amigo Tom Rivers, freqüentemente chamado de pai da virologia americana, disse-lhe para ‘descartar os grandes lotes de VOP que eu tinha preparado em um esgoto adequado’.
Apesar da oposição a mais testes de VOP nos EUA, outros tinham pontos de vista diferentes. Um comitê internacional da Organização Mundial da Saúde recomendou em 1957 que testes maiores de VOP deveriam ser realizados em diferentes países. A vacina Sabin tipo 2 foi administrada a 200.000 crianças durante um surto de poliomielite em Singapura em 1958, e estudos de acompanhamento não revelaram problemas de segurança. Na Checoslováquia, 140.000 crianças receberam VOP e estudos subseqüentes revelaram que o vírus se espalhou para contatos semiminizados, mas não causou a doença.
Talvez os números mais importantes tenham vindo de testes de VOP na União Soviética. Sabin tinha nascido na Rússia e tinha contatos próximos com virologistas soviéticos, incluindo Mikhail Chumakov, diretor do Instituto de Pesquisa de Poliomielite em Moscou. Chumakov não estava satisfeito com os resultados dos ensaios de VOP no seu país e pediu a Sabin que lhe enviasse VOP para testes. No final de 1959, quase 15.000.000 pessoas tinham recebido VOP em diferentes partes da União Soviética, sem efeitos secundários aparentes. Dorothy Horstmann, uma virologista bem conhecida da Universidade de Yale, foi enviada para a União Soviética para avaliar o resultado dos testes. Horstmann escreve:
Foi claro que os ensaios tinham sido cuidadosamente realizados, e os resultados foram meticulosamente monitorados no laboratório e no campo. Em meados de 1960, aproximadamente 100 milhões de pessoas na União Soviética, Tchecoslováquia e Alemanha Oriental haviam recebido as linhagens do Sabin. De grande importância foi a demonstração de que a vacina era segura, não apenas para os receptores, mas para o grande número de pessoas susceptíveis não vacinadas que devem ter sido expostas como contactos de vacinas.
Os resultados obtidos com estes ensaios na União Soviética convenceram as autoridades dos EUA e de outros países a realizar ensaios clínicos de VOP. No Japão, Israel, Chile e outros países, a VOP mostrou-se altamente eficaz em pôr fim a epidemias de poliomielite. luz destes achados, todas as três cepas de VOP do Sabin foram aprovadas para uso nos EUA, e em 1961-62 substituíram a VOP para imunização de rotina contra poliomielite.
Assim que a VOP foi usada em imunizações em massa nos EUA, foram descritos casos de paralisia associada à vacina. Inicialmente Sabin decretou estes achados, argumentando que a associação temporal da paralisia com a administração da vacina não era suficiente para implicar a VOP. Ele sugeriu que a paralisia observada foi causada por vírus do tipo selvagem, não por suas cepas vacinais.
Um avanço em nosso entendimento da paralisia associada à vacina veio no início dos anos 80, quando os métodos de seqüenciamento de DNA recentemente desenvolvidos foram usados para determinar as seqüências nucleotídicas dos genomas da vacina Sabin tipo 3, o vírus neurovirulento do qual ela era derivada, e um vírus isolado de uma criança que tinha desenvolvido paralisia após a administração da VOP. Os resultados enumeram pela primeira vez as mutações que distinguem a vacina Sabin de seu progenitor neurovirulento. Mais importante, a seqüência genómica do isolado associado à vacina provou que ele era derivado da vacina Sabin e não era um poliovírus selvagem.
Agora compreendemos que cada receptor de VOP excreta, em poucos dias, vírus que são mais neurovirulentos que as estirpes da vacina. Esta evolução ocorre porque durante a replicação das estirpes de VOP no intestino humano, o genoma viral sofre mutação e recombinação que eliminam as mutações atenuantes que Sabin tão cuidadosamente selecionou por passagem em diferentes hospedeiros.
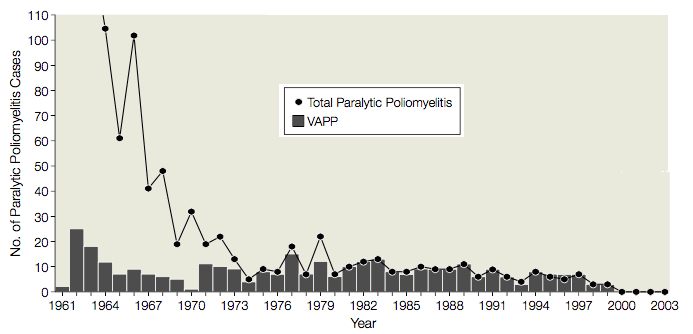
De 1961 a 1989 houve uma média de 9 casos (intervalo, 1-25 casos) de poliomielite paralítica associada à vacina (VAPP) nos Estados Unidos, em receptores de vacinas ou seus contatos, ou 1 caso de VAPP por 2.9 milhões de doses de VOP distribuídas (ilustrado). Dado este grave efeito secundário, o uso da VOP foi avaliado várias vezes pelo Instituto de Medicina, pelos Centros de Controle e Prevenção de Doenças e pelo Comitê Consultivo sobre Práticas de Imunização. Cada vez foi decidido que os riscos associados ao uso da VOP justificavam os casos de VAPP. Acreditava-se que uma mudança para VPI levaria a surtos de poliomielite, pois: A VOP era melhor que a VPI na protecção de receptores não imunizados; a necessidade de injectar VPI levaria a uma conformidade reduzida; e a VPI era conhecida por induzir uma imunidade mucosa menos protectora que a VOP.
Após a OMS ter iniciado a sua iniciativa de erradicação do poliovírus em 1988, o risco de importação do poliovírus para os EUA diminuiu lentamente até que se tornou muito difícil justificar o uso rotineiro da VOP. Em 1996, o Comité Consultivo sobre Práticas de Imunização decidiu que os EUA fariam a transição para a VPI e em 2000 a VPI tinha substituído a VOP para a prevenção rotineira da poliomielite. Como consequência, a VAPP foi eliminada dos EUA.
VOP continua a ser usada em campanhas de imunização em massa para o programa de erradicação do poliovírus da OMS, porque é eficaz na eliminação de poliovírus selvagens, e é fácil de administrar. Uma consequência é que os poliovírus derivados da vacina neurovirulenta (VDPV) são excretados por crianças imunizadas. Estes VDPV têm causado surtos de poliomielite em áreas onde a cobertura de imunização caiu. Como os VDPVs constituem uma ameaça à campanha de erradicação, a OMS recomendou uma transição global para o IPV. Uma vez eliminado o uso de VDPV, a vigilância ambiental cuidadosa deve continuar para garantir que os VDPV não estejam mais presentes antes que a imunização cesse, um objetivo após a erradicação da poliomielite.
Como virologista trabalhando em neurovirulência de poliovírus, tenho acompanhado a história da vacina desde que entrei no campo em 1979. Nunca entendi porque não foram observados casos de VAPP nos enormes ensaios de VOP realizados na União Soviética. Se o VAPP tivesse sido identificado nestes ensaios, a VOP poderia não ter sido licenciada nos EUA. O uso global da VOP levou à eliminação quase global da poliomielite paralítica. Teria o uso exclusivo da VPI nos levado ao mesmo ponto, sem os infelizes casos de paralisia associada à vacina? Não tenho certeza se alguma vez saberemos a resposta.
Atualização: Ainda em 1997, DA Henderson, arquiteto da erradicação da varíola, argumentou que os países desenvolvidos não deveriam usar a VPI, porque isso “implica aceitar o potencial de penalidades substanciais enquanto reduz, mas não elimina, um risco já extremamente pequeno de doença paralítica associada à vacina”.