 Sabins infektiösa, försvagade poliovirusvacciner är kända för att orsaka vaccinassocierad förlamning hos ett litet antal mottagare. Det inaktiverade Salk-vaccinet orsakar däremot inte poliomyelit. Varför används Sabin-vaccinerna fortfarande globalt? Svaret på denna fråga kräver ett kort besök i poliovirusvaccinernas historia.
Sabins infektiösa, försvagade poliovirusvacciner är kända för att orsaka vaccinassocierad förlamning hos ett litet antal mottagare. Det inaktiverade Salk-vaccinet orsakar däremot inte poliomyelit. Varför används Sabin-vaccinerna fortfarande globalt? Svaret på denna fråga kräver ett kort besök i poliovirusvaccinernas historia.
Det inaktiverade poliovirusvaccinet (IPV) som utvecklades av Jonas Salk godkändes för användning 1955. Detta vaccin består av de tre serotyperna av poliovirus vars infektionsförmåga, men inte immunogenicitet, förstörs genom behandling med formalin. När IPV framställs på rätt sätt orsakar det inte poliomyelit (tidiga partier av IPV var inte tillräckligt inaktiverade, vilket ledde till vaccinassocierade utbrott av polio, den så kallade Cutter-incidenten). Från 1955 till 1960 minskade fallen av paralytisk poliomyelit i USA från 20 000 per år till 2 500.
Men medan Salks vaccin höll på att utvecklas, fortsatte flera forskare att framställa infektiösa, försvagade vacciner som ett alternativ. Detta tillvägagångssätt visades vara effektivt av Max Theiler, som 1937 hade framställt ett försvagat vaccin mot gula febern-virus genom passage av det virulenta viruset i laboratoriemöss. Efter många genomgångar orsakade viruset inte längre någon sjukdom hos människor, men det replikerades tillräckligt för att framkalla skyddande immunitet. Albert Sabin utnyttjade dessa observationer och utvecklade försvagade versioner av de tre serotyperna av poliovirus genom passage av virulenta virus i olika djur och celler. Till skillnad från Theilers vaccin mot gula febern, som injicerades, var Sabins poliovirusvaccin avsett att tas oralt – därav namnet oralt poliovirusvaccin (OPV). Precis som vid en naturlig poliovirusinfektion skulle Sabins vacciner replikera i tarmkanalen och framkalla skyddande immunitet där och i blodomloppet.
Sabin började testa sina försvagade vacciner på människor 1954. År 1957 fanns det bevis för att det virus som gavs till frivilliga försökspersoner inte var detsamma som det virus som utsöndrades i avföringen. Som Sabin skriver:
Det var dock uppenbart att liksom hos de unga vuxna frivilliga hade viruset i vissa av avföringsproverna en större neurovirulens än det virus som ursprungligen svalts i tester på apor.
Det som Sabin inte visste var om förändringen i neurovirulens hos hans vaccinstammar utgjorde ett hot mot vaccinmottagarna och deras kontaktpersoner, en fråga som endast kunde besvaras genom att genomföra större kliniska försök. Många ansåg att sådana studier inte var motiverade, särskilt med tanke på IPV:s framgång när det gällde att minska antalet paralytiska fall. Sabin noterar att hans vän Tom Rivers, som ofta kallas den amerikanska virologins fader, sa till honom att ”kasta de stora partier OPV som jag hade förberett i ett lämpligt avlopp”.
Trots motståndet mot ytterligare testning av OPV i USA hade andra en annan uppfattning. En internationell kommitté inom Världshälsoorganisationen rekommenderade 1957 att större försök med OPV skulle genomföras i olika länder. Sabins typ 2-vaccin gavs till 200 000 barn under ett utbrott av polio i Singapore 1958, och uppföljningsstudier visade inga säkerhetsproblem. I Tjeckoslovakien gavs 140 000 barn OPV och efterföljande studier visade att viruset spreds till oimmuniserade kontakter men inte orsakade sjukdom.
De kanske viktigaste siffrorna kom från försök med OPV i Sovjetunionen. Sabin var född i Ryssland och hade nära kontakter med sovjetiska virologer, däribland Mikhail Chumakov, chef för Poliomyelitis Research Institute i Moskva. Chumakov var inte nöjd med resultaten av IPV-försöken i sitt land och bad Sabin att skicka honom OPV för testning. I slutet av 1959 hade nästan 15 000 000 människor fått OPV i olika delar av Sovjetunionen utan några uppenbara biverkningar. Dorothy Horstmann, en välkänd virolog vid Yale University, skickades till Sovjetunionen för att utvärdera resultatet av försöken. Horstmann skriver:
Det var uppenbart att försöken hade genomförts med stor noggrannhet, och resultaten övervakades minutiöst i laboratoriet och i fält. I mitten av 1960 hade cirka 100 miljoner personer i Sovjetunionen, Tjeckoslovakien och Östtyskland fått Sabinstammarna. Av stor betydelse var att man kunde visa att vaccinet var säkert, inte bara för mottagarna utan också för det stora antalet ovaccinerade mottagliga som måste ha utsatts som kontakter med vaccinerade.
Resultaten från dessa försök i Sovjetunionen övertygade tjänstemän i USA och andra länder om att genomföra kliniska försök med OPV. I Japan, Israel, Chile och andra länder visade sig OPV vara mycket effektivt för att stoppa epidemier av poliomyelit. Mot bakgrund av dessa resultat godkändes alla tre Sabins OPV-stammar för användning i USA, och 1961-62 ersatte de IPV för rutinmässig immunisering mot poliomyelit.
Sedan OPV användes vid massvaccinationer i USA beskrevs fall av vaccinassocierad förlamning. Sabin fördömde inledningsvis dessa fynd och hävdade att det tidsmässiga sambandet mellan förlamning och vaccinadministrering inte var tillräckligt för att koppla OPV till detta. Han föreslog att de observerade förlamningarna orsakades av virus av vildtyp, inte av hans vaccinstammar.
Ett genombrott i vår förståelse av vaccinassocierad förlamning kom i början av 1980-talet när de nyligen utvecklade metoderna för DNA-sekvensering användes för att bestämma nukleotidsekvenserna i genomet för Sabins typ 3-vaccin, det neurovirulenta virus som det härstammade från, och ett virus som isolerats från ett barn som hade utvecklat förlamning efter administrering av OPV. Resultaten visade för första gången vilka mutationer som skiljer Sabinvaccinet från det neurovirulenta föräldravaccinet. Ännu viktigare är att genomsekvensen av det vaccinassocierade isolatet visade att det härrörde från Sabinvaccinet och inte var ett poliovirus av vildtyp.
Vi förstår nu att varje mottagare av OPV inom några dagar utsöndrar virus som är mer neurovirulenta än vaccinstammarna. Denna utveckling beror på att virusgenomet under replikationen av OPV-stammarna i människans tarm genomgår mutationer och rekombinationer som eliminerar de dämpande mutationer som Sabin så noggrant valde ut genom passage i olika värdar.
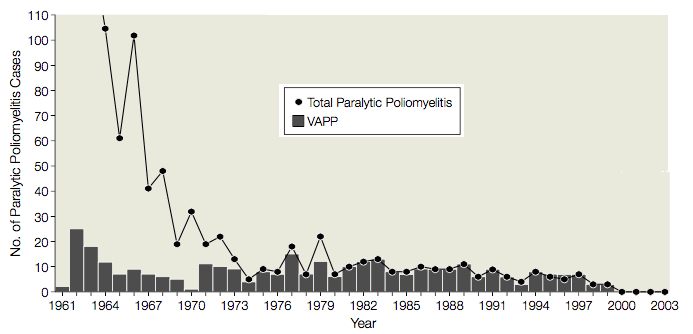
Från 1961 till 1989 förekom i genomsnitt 9 fall (intervall 1-25 fall) av vaccinassocierad paralytisk poliomyelit (VAPP) i USA, hos vaccinmottagare eller deras kontakter, eller 1 VAPP-fall per 2,9 miljoner doser OPV som distribuerades (illustrerat). Med tanke på denna allvarliga biverkning utvärderades användningen av OPV flera gånger av Institute of Medicine, Centers for Disease Control and Prevention och Advisory Committee on Immunization Practices. Varje gång beslutades det att riskerna i samband med användningen av OPV motiverade fallen av VAPP. Man trodde att en övergång till IPV skulle leda till utbrott av poliomyelit, eftersom: OPV var bättre än IPV på att skydda icke-immuniserade mottagare, behovet av att injicera IPV skulle leda till minskad följsamhet och IPV var känt för att inducera mindre skyddande slemhinneimmunitet än OPV.
När WHO inledde sitt initiativ för utrotning av poliovirus 1988 minskade risken för import av poliovirus till USA långsamt tills det blev mycket svårt att motivera rutinmässig användning av OPV. År 1996 beslutade Advisory Committee on Immunization Practices att USA skulle övergå till IPV och år 2000 hade IPV ersatt OPV för rutinprevention av poliomyelit. Som en följd av detta har VAPP eliminerats i USA.
OPV fortsätter att användas i massimmuniseringskampanjer för WHO:s program för utrotning av poliovirus, eftersom det är effektivt när det gäller att eliminera vilda poliovirus och är lätt att administrera. En konsekvens är att neurovirulenta vaccinavledda poliovirus (VDPV) utsöndras av vaccinerade barn. Dessa VDPV har orsakat utbrott av poliomyelit i områden där vaccinationstäckningen har minskat. Eftersom VDPV utgör ett hot mot utrotningskampanjen har WHO rekommenderat en global övergång till IPV. När OPV-användningen har avskaffats måste en noggrann miljöövervakning fortsätta för att se till att VDPV inte längre förekommer innan immuniseringen upphör, vilket är ett mål efter utrotningen av poliomyelit.
Som virolog som arbetar med poliovirusets neurovirulens har jag följt vaccinhistorien sedan jag kom med på fältet 1979. Jag har aldrig förstått varför inga fall av VAPP observerades i de enorma OPV-försök som genomfördes i Sovjetunionen. Om VAPP hade identifierats i dessa försök hade OPV kanske inte blivit godkänt i USA. Den globala användningen av OPV har lett till att paralytisk poliomyelit nästan helt har eliminerats. Skulle den exklusiva användningen av IPV ha lett oss till samma resultat, utan de olyckliga fallen av vaccinassocierad förlamning? Jag är inte säker på att vi någonsin kommer att få veta svaret.
Uppdatering: Så sent som 1997 hävdade DA Henderson, arkitekten bakom utrotningen av smittkoppor, att de utvecklade länderna inte borde använda IPV, eftersom det ”innebär att man måste acceptera risken för betydande påföljder samtidigt som man minskar, men inte eliminerar, en redan extremt liten risk för vaccinassocierad paralytisk sjukdom”.