Capacitatea de a drena complet cavitatea toracică, de a sparge localizările de lichid pleural, de a vizualiza complet toate aspectele spațiului pleural și de a evita morbiditatea unei toracotomii a făcut ca toracoscopia să fie atractivă în tratamentul empiemelor și al hemotoraxului.
Selecția pacienților
Capacitatea de a drena complet cavitatea toracică, de a sparge loculațiile de lichid pleural, de a vizualiza complet toate aspectele spațiului pleural și de a evita morbiditatea unei toracotomii a făcut ca toracoscopia să fie atractivă în managementul empiemului și al hemotoraxului.
Tabelul 1: Criterii de laborator pentru drenajul empiemului
Un revărsat care ocupă mai mult de 50% din hemitorace sau unul care este localizat;
O colorație Gram pozitivă sau o cultură a lichidului pleural;
Un lichid pleural purulent care are un pH sub 7.20 sau o glucoză sub 60,
Un nivel al acidului lactic dehidrogenazei de peste trei ori mai mare decât limita superioară normală pentru ser.
Pacienții la care s-a dovedit că au un revărsat pleural infectat prin toracocenteză și care îndeplinesc criteriile de laborator pentru intervenție sunt candidați pentru decorticare toracoscopică.
Când empiemul este în stadiul exsudativ sau fibrinopurulent și este prezent de aproximativ 3 săptămâni de durată sau mai puțin, intervenția toracoscopică este de obicei un succes (Video 1, Video 2 de mai jos). Atunci când empiemul a fost prezent de mai mult de 3 săptămâni (faza de organizare), capacitatea de a efectua o decorticare adecvată poate fi mai dificilă din cauza aderențelor mai dense și a prezenței unei pelicule viscerale pulmonare aderente . Pacienții cu un empiem exsudativ sau fibrinopurulent pot fi aproape întotdeauna abordați prin toracoscopie; scanarea CT nu este utilă pentru a prezice acei pacienți care vor necesita toracotomie. Conversia la toracotomie deschisă se efectuează atunci când este necesar și nu ar trebui să fie considerată un eșec al toracoscopiei, ci mai degrabă un exercițiu de judecată chirurgicală matură . Toracoscopia este, de asemenea, indicată atunci când natura procesului pleural este nediagnosticată, deoarece aceasta permite o biopsie pleurală dirijată care este susceptibilă de a pune diagnosticul, evitând în același timp morbiditatea unei toracotomii. Alte indicații pentru decorticarea toracoscopică includ hemotoraxul și debridarea mediastinală la pacienții cu mediastinită descendentă .
Toracotomia anterioară, pleurodeza anterioară cu talc și empiemul anterior sunt contraindicații relative pentru toracoscopie. Incapacitatea de a tolera ventilația cu un singur plămân și prezența unui fibrotorax sunt contraindicații pentru efectuarea decorticării toracoscopice. Pacienții care dezvoltă un empiem ca urmare a unei perforații esofagiene nu trebuie gestionați prin toracoscopie, ci prin toracotomie.
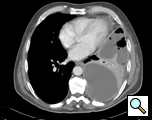
Figura 1: Tomografia computerizată care arată empiemul
Tomografia toracică oferă informații privind localizarea, gradul de localizare, extinderea empiemului și parenchimul pulmonar subiacent (figura 1). Nu este neobișnuit ca un organism să nu fie identificat pe cultura lichidului pleural și, prin urmare, trebuie instituită o acoperire antibiotică cu spectru larg atunci când se pune diagnosticul de empiem. Acest lucru poate fi modificat în cazul în care datele culturii identifică un organism. Antibioticele sunt continuate pentru perioada perioperatorie.
Ar trebui să se facă o evaluare a stării de nutriție a pacientului și se inițiază alimentația suplimentară dacă este necesar. Bronhoscopia trebuie efectuată înainte de decorticare pentru a exclude obstrucția endobronșică în porțiunea de plămân care este prinsă de empiem.
Etape operatorii
Se instituie anestezia generală și se realizează izolarea plămânilor cu ajutorul unui tub endotraheal cu două lumeni sau a unui tub cu un singur lumen cu un blocant bronșic. Acest lucru permite expansiunea și colapsul plămânului după cum este necesar în timpul decorticării. Monitorizarea intraoperatorie include o linie de presiune arterială, un acces intravenos cu diametru mare, un cateter Foley și o pulsoximetrie. Pacientul este poziționat ca pentru o toracotomie posterolaterală.

Figura 3. Radiografie toracică postoperatorie după decorticarea VATS, cu tuburile de drenaj pleural stâng în poziție.

Figura 2b: Utilizarea unui retractor pentru a menține deschis portul de lucru.
Portul camerei este plasat în al 7-lea sau al 6-lea spațiu intercostal în linia coloanei iliace superioare anterioare sau chiar anterior acesteia. Decorticarea și/sau evacuarea hemotoraxului prin VATS poate fi efectuată prin 2 sau 3 porturi. Portul de lucru trebuie plasat deasupra celui de-al 5-lea spațiu intercostal între liniile axilare medie și anterioară. (Figura 2a) Incizia intercostală trebuie să permită 3 degete. Se utilizează un Weitlaner pentru a retrage țesuturile moi (figura 2b). Un al treilea orificiu poate fi plasat posterior, poziționat pentru a permite accesul la partea anterioară a cavității pleurale.
După ce se intră în torace, se folosește o aspirație Yankauer pentru a drena toracele de efuziune sau sânge (Video 3, Video 4 de mai jos) și împreună cu un deget folosit pentru a sparge loculațiile simple (Video 5 de mai jos). Scanarea CT preoperatorie ajută la ghidarea acestui drenaj inițial „orb” și creează un spațiu pleural de lucru pentru instrumentele toracoscopice. Depozitele fibrinoase gelatinoase și cheagurile de sânge sunt îndepărtate cu ajutorul unor clești cu forceps inelar curbat (Video 6, Video 7 de mai jos). Coaja pleurală viscerală poate fi debridată cu ajutorul forcepsului inelar, a unei curele (Video 8 de mai jos) și a unui disector de alune, ca într-o decorticare deschisă.
După ce s-a creat un spațiu pleural, îndepărtarea materialului fibrinos este efectuată pe partea laterală a cavității pleurale începând de la vârful plămânului și continuând spre diafragmă sau invers. Ventuza și pensa inelară sunt folosite împreună pentru a îndepărta materialul fibrinos din cavitatea pleurală, iar cureta, aluna și pensa inelară sunt folosite pentru a diseca scoarța de pe plămân. La fața inferioară a cavității pleurale este util să se identifice și să se separe lobul inferior al plămânului de diafragmă (Video 9 de mai jos). Acest plan este dezvoltat posterior și anterior, permițând plămânului să umple sulcusul costodiafragmatic odată ce decorticarea este completă. În continuare, aspectul posterior al spațiului pleural este debridat și plămânul subiacent este decorticat. Expunerea este facilitată prin rostogolirea anterioară a pacientului. În cele din urmă, aspectul anterior al cavității pleurale este debridat și plămânul este eliberat din locul în care este aderent la mediastin. Această expunere este îmbunătățită prin rostogolirea pacientului în partea posterioară. În stânga trebuie să se aibă grijă să se protejeze nervul frenic.
Ventilația intermitentă a plămânului este utilizată pentru a evalua caracterul complet al decorticării pe măsură ce disecția avansează. Dacă nu se înregistrează un progres adecvat sau dacă există o expansiune inadecvată a plămânului pentru a umple toracele, atunci trebuie efectuată conversia la decorticarea deschisă. Trebuie să se acorde o atenție deosebită hemostazei (Video 10, Video 11 de mai jos) atât pe pleura parietală, cât și pe cea viscerală.
După ce s-a realizat o debridare adecvată, se efectuează irigarea și se vizualizează expansiunea pulmonară pentru a se asigura că cavitatea pleurală este umplută de plămân (Video 12 de mai jos). Tuburile toracice pot fi plasate anterior și posterior pentru drenaj de aer și lichid. Dacă există un spațiu mic deasupra diafragmei, se plasează un tub în unghi drept în această poziție pentru a asigura drenajul și a permite o expansiune pulmonară treptată.
Tuburile toracice sunt menținute în aspirație pentru a se asigura că există o expansiune pulmonară completă și un drenaj adecvat al spațiului pleural (figura 3). Odată ce drenajul este mai mic de 200 cc/24 ore, tuburile pot fi îndepărtate. Pentru pacienții cu un empiem, antibioticele intravenoase sunt continuate în timpul cursului postoperator și pentru încă 14 zile de antibiotice orale odată ce pacientul este externat. Pentru pacienții cu hemotorax, antibioticele sunt continuate postoperator timp de 48 de ore.
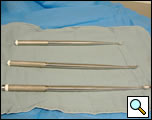
Figura 5. Curetze lungi pentru utilizare în decorticarea VATS.

Figura 4b: Forceps inelar curbat deschis.
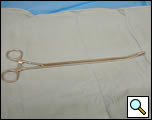
Figura 4a. Forceps inelar curbat închis (panoul din stânga) și deschis (panoul din dreapta).
Card de preferințe
- Toracoscop de 30 de grade
- Penă inelară toracoscopică curbată (figurile 4a, 4b)
- Succesorul Yankaer
- Disectorul de alune
- Curetele lungi (figura 5)
Sfaturi & Capcane
- Utilizați un sucitor / un deget / un băț de burete de amigdale pentru a crea „orbește” un spațiu de lucru în cavitatea pleurală.
- Verificați dacă plămânul se reexpande pentru a umple pieptul în mod adecvat înainte de a părăsi sala de operație.
- Dacă nu sunteți sigur de progresia operației, de sângerare, de mărimea scurgerii de aer și de reexpansiunea pulmonară, treceți la decorticarea deschisă.
Rezultate
Decorticarea toracoscopică este acum dovedită în managementul empiemului, iar timpul scurs de la originea empiemului și până la intervenția chirurgicală este probabil cel mai predictiv pentru capacitatea de a efectua operația cu succes . Tomografia computerizată nu este utilă în această privință, dar ajută la plasarea portului și la direcția decorticării în interiorul toracelui. Principiile decorticării deschise ar trebui să fie respectate în timp ce se utilizează tehnologia toracoscopică. Toate zonele cu material fibrinos trebuie drenate și plămânul subiacent trebuie eliberat de o peliculă pleurală restrictivă pentru a permite o reexpansiune completă. Ratele de succes sunt ridicate, iar durata intubației toracice, durata spitalizării, durerea postoperatorie și recuperarea sunt îmbunătățite față de toracotomie. Ratele de mortalitate sunt scăzute, la fel ca și ratele de recurență și complicațiile . Conversiile la toracotomia deschisă sunt mai frecvente decât după alte proceduri toracoscopice, dar acest lucru ar trebui să fie considerat mai degrabă un exercițiu de judecată chirurgicală sănătoasă decât un eșec al tehnicii.
Decorticarea toracoscopică extinde versatilitatea chirurgului toracic în abordarea infecțiilor spațiului pleural și poate fi utilizată pentru diagnosticarea și tratamentul acestora cu rezultate excelente.
VIDEO 1
VIDEO 2
VIDEO 3
VIDEO 4
VIDEO 5
VIDEO 6
VIDEO 6
VIDEO 7
Video 8
Video 9
Video 10
Video 11
Video 12
- Lumina RW. Vărsături parapneumonice și empiemele. Proc Am Thorac Soc 2006;3:75-80.
- Cassina PC et al. Video-assisted thoracoscopy in the treatment of pleural empyema: stage-based management and outcome. J Thorac Cardiovasc Surg 1999;117:234-8.
- Lardinois D et al. Referirea întârziată și organismele gram-negative cresc rata de conversie a toracotomiei la pacienții supuși unei intervenții chirurgicale toracoscopice video-asistate pentru empiem. Ann Thorac Surg 2005;79:1851-6.
- Roberts JR. Chirurgia minim invazivă în tratamentul empiemului: luarea deciziilor intraoperatorii. Ann Thorac Surg 2003;76:225-30.
- Navsaria PH, Vogel RJ, Nicol AJ. Evacuarea toracoscopică a hemotoraxului posttraumatic reținut. Ann Thorac Surg 2004;78:282-6.
- Shimizu K, et al. Succesul drenajului mediastinoscopic video-asistat al mediastinitei necrotizante descendente. Ann Thorac Surg 2006;81:2279-81.
- Hope WW, Bolton WD, Stephenson JE. Utilitatea și momentul intervenției chirurgicale pentru empiemul parapneumonic în era toracoscopiei video-asistate. Am Surg 2005;71:512-4.
- Luh SP, et al. Video-assisted thoracoscopic surgery in the treatment of complicated parapneumonic effusions or empyemas: outcome of 234 patients. Chest 2005;127:1427-32.
- Wurnig PN, et al. Video-assisted thoracic surgery for pleural empyema. Ann Thorac Surg 2006;81:309-13.
.