DMPA-injektion: Användning och täckning
D DMPA-injektionen är en vanligt förekommande reversibel preventivmetod bland kvinnor i USA. Injektionen kallas också för ”sprutan” och är vanligen känd under varumärket Depo Provera (depotmedroxyprogesteronacetat eller DMPA), även om generiska alternativ nu finns tillgängliga. Den introducerades för första gången i USA 1959 för behandling av menstruation och godkändes som preventivmedel av den amerikanska livsmedels- och läkemedelsmyndigheten (FDA) 1992. Detta faktablad ger en översikt över typerna av preventivmedelsinjektion, användning, medvetenhet, tillgänglighet och försäkringsskydd för injektionen i USA.
Hur fungerar DMPA?
Injektionen fungerar genom att frisätta hormonet DMPA, ett gestagen, som undertrycker ägglossning och förtjockar livmoderhalsens slem som också hjälper till att hindra spermier från att befrukta ett ägg. DMPA kan ges genom en intramuskulär spruta som administreras av en läkare eller genom en subkutan spruta som patienten kan injicera hemma. Båda formerna måste administreras en gång var 12:e vecka för att vara effektiva. Depo-Provera och de generiska motsvarigheterna till medroxyprogesteronacetat är intramuskulära injektioner som ger 400 mg gestagen i en dos. Depo-subQ Provera 104-injektionen använder en mindre nål och en lägre dos gestagen (104 mg) än det intramuskulära alternativet. Eftersom Depo-subQ Provera 104 använder en mindre nål kan den vara mindre smärtsam än den intramuskulära injektionen och kan administreras av patienten hemma, samtidigt som den har samma preventiva effektivitet.1 Liksom de flesta preventivmedel skyddar DMPA-spruta inte mot sexuellt överförbara sjukdomar; användning av kondom rekommenderas för att minska risken för sexuellt överförbara sjukdomar, inklusive hiv, vid användning av DMPA-spruta.
D DMPA-spruta har en typisk misslyckandegrad på 4 % när den används en gång var tredje månad. Preventiva metoder som implantat, intrauterina anordningar (IUD), vasektomi och tuballigering är vanligtvis mer effektiva än sprutan, eftersom dessa metoder kräver liten eller ingen uppföljning, medan injektioner måste upprepas var 12:e vecka för att vara effektiva. Kondomer eller ett annat icke-hormonellt preventivmedel rekommenderas som en back-up i 7 dagar efter den första injektionen. Om en patient är mer än 4 veckor försenad med en injektion (16 veckor efter den senaste injektionen) rekommenderas att hon tar ett graviditetstest före nästa dos och att hon använder kondomer eller ett annat icke-hormonellt preventivmedel som backup i ytterligare 7 dagar om hon får en ny injektion .2 Det tar i genomsnitt 10 månader innan en graviditet inträffar efter det att injektionen har avbrutits, vilket kan jämföras med andra metoder, t.ex. spiral och p-piller.3
Dmpa-injektionen har flera icke-konceptionsförmåner, men den har också vissa biverkningar och risker. Fördelarna inkluderar lägre risk för livmodercancer och minskade symtom på endometrios. Bland de preventivmedel som används i USA har dock det injicerbara preventivmedlet den högsta avbrottsfrekvensen, vilket är förknippat med biverkningar, som inkluderar menstruationsoregelbundenhet (fläckar eller upphörande av menstruation) och viktökning. Det är värt att notera att Depo-Provera har en varning i den svarta lådan från FDA om att preventivmedelsinjektionen inte bör användas som en långtidsmetod (längre än 2 år) om inte andra preventivmetoder anses otillräckliga, eftersom kvinnor som använder Depo-Provera kan förlora betydande bentäthet. American College of Obstetricians and Gynecologists (ACOG) och Världshälsoorganisationen (WHO) håller dock inte med om denna varning och hävdar att förlust av bentäthet till följd av DMPA inte är förknippad med frakturer och tycks vara reversibel efter det att injektionsmedlet har avbrutits. Båda organisationerna drar slutsatsen att fördelarna med DPMA-användning överväger den teoretiska frakturrisken och att DMPA kan förskrivas utan begränsningar av användningstiden.
Användning, medvetenhet och tillgång till preventivmedelsinjektion
Omkring 2,3 % av de kvinnor som använder preventivmedel rapporterar att de använder preventivmedelsinjektion. Under de senaste två decennierna har kvinnors tillgång till och möjligheter till olika preventivmedel förändrats, och den totala användningen av injektionen har minskat, eftersom fler kvinnor använder långverkande reversibla preventivmedel (LARC), såsom spiraler och implantat.
Av kvinnor i reproduktiv ålder som använder någon form av preventivmedel används preventivmedelsinjektionen oftast av unga kvinnor, kvinnor med lägre inkomster och svarta kvinnor. Användningen av injektionen minskar också med utbildningsnivån – de som har en kandidatexamen är mycket mindre benägna att använda injektionen som preventivmetod (figur 1).
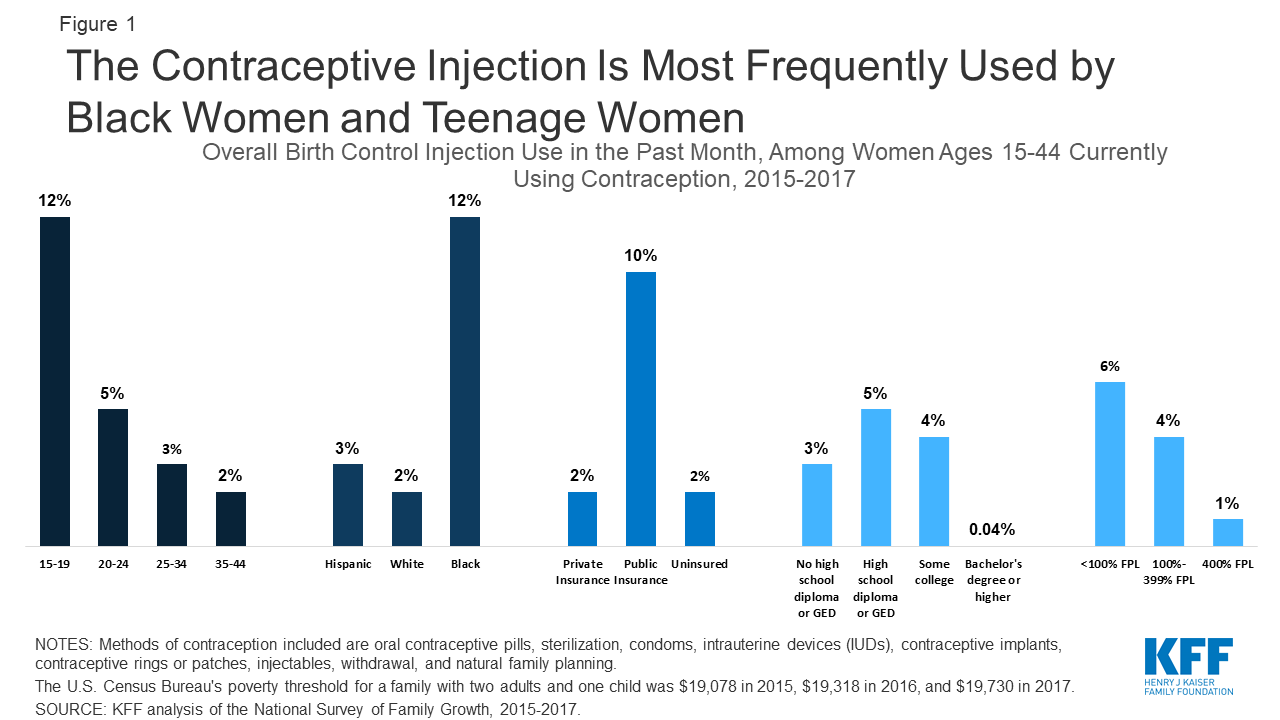
Figur 1: Preventivmedelsinjektionen används oftast av svarta kvinnor och tonårskvinnor
I en Urban Institute-studie från 2016 om kvinnor i reproduktiv ålder hade 81 % hört en del eller mycket om preventivmedelsspruta, medan ungefär en av fem hade hört lite eller inget alls. Detta var jämförbart med kännedomen om andra viktiga hormonella preventivmedel, inklusive p-piller och spiral. I samma undersökning undersöktes uppfattningen om effektiviteten och säkerheten hos olika preventivmetoder och man fann att 75 % av kvinnorna i reproduktiv ålder tyckte att sprutan var ganska eller mycket effektiv och mer än hälften (56 %) tyckte att sprutan var ganska eller mycket säker (figur 2). Ungefär en femtedel av kvinnorna uppgav dock att de inte visste om injektionen var effektiv (20 %) eller säker (23 %).

Figur 2: De flesta kvinnor säger att de har hört talas om preventivmedelsinjektioner, men drygt hälften tycker att det är säkert
Försäkringstäckning och kostnad för preventivmedelsinjektion
Från och med 2011 har Affordable Care Act (ACA) krävt att de flesta privata försäkringsplaner och Medicaid-expansionsprogrammen ska täcka en av var och en av de 18 FDA-godkända preventivmedelsmetoderna utan att dela kostnaderna. Kvinnor med privat försäkring och de som är berättigade till Medicaid expansion, är berättigade till patientutbildning, rådgivning och tillgång till minst en form av preventivmedelsinjektion utan kostnadsdelning, besöket, avbrytande och hantering av biverkningar. Detta inkluderar minst en form av injektion, men planerna får inte täcka både den intramuskulära formuleringen och Depo-subQ Provera 104. Men om en kliniker bestämmer att en viss injicerbar formulering är medicinskt lämplig för en patient måste planen täcka den formen.
För de som inte har någon försäkring finns det potentiellt två avgifter för patienter som får preventivmedelsinjektion: det första läkarbesöket och de uppföljande injektionerna. Besöket på mottagningen för receptet ligger i genomsnitt mellan 50 och 200 dollar, med ytterligare injektioner på i genomsnitt 20-40 dollar. Många kliniker, både privatpraktiserande läkare och kliniker med säkerhetsnät, tillhandahåller och administrerar preventivmedelsinjektionerna. Kliniker som deltar i det federala familjeplaneringsprogrammet Title X kan ta ut avgifter från oförsäkrade kvinnor enligt en glidande skala och kan avstå från att ta ut avgifter för dem som befinner sig i den lägsta delen av inkomstskalan. Office of Population Affairs (OPA) inom U.S. Department of Health and Human Services (HHS) rapporterade att 2018 fick nästan 475 000 kvinnor DMPA-injektionen som sin primära preventivmetod a från en Title X-tjänsteleverantör.
I 11 delstater (CA, CO, HI, ID, MD, NM, NH, OR, TN, UT, WV) och District of Columbia kan apotekare tillhandahålla hormonella preventivmedel direkt till kvinnor, inklusive den intramuskulära preventivmedelsinjektionen, utan att de först behöver besöka en läkare för att få injektionen4 . Det krävs dock inte att farmaceuter deltar i programmet och det har varit lågt i vissa delstater. Även om själva DMPA-injektionen kan täckas kan kvinnor dessutom behöva betala en viss kostnad ur egen ficka eftersom det kan finnas en avgift för konsultationen med apotekspersonal, som inte behöver täckas enligt policyn för preventivmedelstäckning i de flesta av dessa delstater.5
Endnoter
-
Sobel L et.al, Kaiser Family Foundation and The Lewin Group, Coverage of Contraceptive Services: A Review of Health Insurance Plans in 5 States, April 2015.
← Return to text
-
Reproductive Health Access Project, Factsheet: The Shot/Depo-Provera, juli 2015.
← Return to text
-
Det tar i genomsnitt 10 månader för patienterna att bli gravida efter den sista injektionen, men i genomsnitt 7 månader efter det att effekten av sprutan har avtagit. Detta är i linje med andra preventivmetoder, t.ex. spiral, piller eller implantat. Girum T, Wasie A, Return to fertility after discontinuation of contraception: a systematic review and meta-analysis, juli 2018.
← Return to text
-
Rafie S et.al, Pharmacists’ Perspectives on Prescribing and Expanding Access to Hormonal Contraception in Pharmacies in the United States, augusti 2019.
← Return to text
-
Kostnaden för en konsultation av en farmaceut måste täckas i Hawaii, Tennessee och för Medicaid-mottagare i Oregon.
Return to text
.