 Den infektiøse, svækkede Sabin-poliovirusvaccine er kendt for at forårsage vaccineassocierede lammelser hos et lille antal modtagere. Derimod forårsager den inaktiverede Salk-vaccine ikke poliomyelitis. Hvorfor anvendes Sabin-vaccinerne stadig på verdensplan? Svaret på dette spørgsmål kræver et kort besøg i poliovirusvaccinernes historie.
Den infektiøse, svækkede Sabin-poliovirusvaccine er kendt for at forårsage vaccineassocierede lammelser hos et lille antal modtagere. Derimod forårsager den inaktiverede Salk-vaccine ikke poliomyelitis. Hvorfor anvendes Sabin-vaccinerne stadig på verdensplan? Svaret på dette spørgsmål kræver et kort besøg i poliovirusvaccinernes historie.
Den inaktiverede poliovirusvaccine (IPV), der blev udviklet af Jonas Salk, blev godkendt til brug i 1955. Denne vaccine består af de tre serotyper af poliovirus, hvis infektivitet, men ikke immunogenicitet, er ødelagt ved behandling med formalin. Når IPV er korrekt fremstillet, forårsager den ikke poliomyelitis (tidlige partier af IPV var ikke tilstrækkeligt inaktiveret, hvilket førte til vaccineassocierede udbrud af polio, den såkaldte Cutter-hændelse). Fra 1955 til 1960 faldt antallet af tilfælde af paralytisk poliomyelitis i USA fra 20.000 om året til 2.500.
Mens Halks vaccine var under udvikling, arbejdede flere forskere på at fremstille infektiøse, svækkede vacciner som et alternativ. Denne fremgangsmåde blev vist at være effektiv af Max Theiler, som i 1937 havde fremstillet en svækket vaccine mod gul febervirus ved at lade det virulente virus passere i laboratoriemus. Efter mange passager forårsagede viruset ikke længere sygdom hos mennesker, men replicerede sig tilstrækkeligt til at fremkalde beskyttende immunitet. Albert Sabin udnyttede disse observationer og udviklede svækkede versioner af de tre serotyper af poliovirus ved passage af virulente vira i forskellige dyr og celler. I modsætning til Teilers vaccine mod gul feber, som blev injiceret, var Sabins poliovirusvacciner beregnet til at blive indtaget oralt – deraf navnet oral poliovirusvaccine (OPV). Som ved en naturlig poliovirusinfektion ville Sabins vacciner replikere sig i tarmkanalen og fremkalde beskyttende immunitet der og i blodbanen.
Sabin begyndte at afprøve sine svækkede vacciner på mennesker i 1954. I 1957 var der beviser for, at det virus, der blev givet til frivillige, ikke var det samme som det virus, der blev udskilt i afføringen. Som Sabin skriver:
Det var imidlertid tydeligt, at ligesom hos de unge voksne frivillige havde viruset i nogle af afføringsprøverne en større neurovirulens end det virus, der oprindeligt blev slugt i forsøg med aber.
Det Sabin ikke vidste var, om ændringen i neurovirulens i hans vaccinestammer udgjorde en trussel for vaccinemodtagerne og deres kontakter, et spørgsmål, der kun kunne besvares ved at gennemføre større kliniske forsøg. Mange mente, at sådanne undersøgelser ikke var berettigede, især i betragtning af IPV’s succes med at reducere antallet af paralytiske tilfælde. Sabin bemærker, at hans ven Tom Rivers, der ofte blev kaldt den amerikanske virologis fader, sagde til ham, at han skulle “smide de store partier OPV, som jeg havde forberedt, i en passende kloak”.
Trods modstanden mod yderligere forsøg med OPV i USA havde andre en anden opfattelse. En international komité under Verdenssundhedsorganisationen anbefalede i 1957, at der skulle gennemføres større forsøg med OPV i forskellige lande. Sabins type 2-vaccine blev givet til 200.000 børn under et udbrud af polio i Singapore i 1958, og opfølgende undersøgelser viste ingen sikkerhedsproblemer. I Tjekkoslovakiet fik 140.000 børn OPV, og efterfølgende undersøgelser viste, at viruset spredte sig til uiminerede kontakter, men ikke forårsagede sygdom.
Måske de vigtigste tal kom fra forsøg med OPV i Sovjetunionen. Sabin var født i Rusland og havde tætte kontakter med sovjetiske virologer, herunder Mikhail Chumakov, direktør for Poliomyelitis Research Institute i Moskva. Chumakov var ikke tilfreds med resultaterne af IPV-forsøgene i sit land og bad Sabin om at sende ham OPV til afprøvning. Ved udgangen af 1959 havde næsten 15.000.000 mennesker fået OPV i forskellige dele af Sovjetunionen uden synlige bivirkninger. Dorothy Horstmann, en kendt virolog fra Yale University, blev sendt til Sovjetunionen for at evaluere resultatet af forsøgene. Horstmann skriver:
Det var tydeligt, at forsøgene var blevet gennemført omhyggeligt, og resultaterne blev overvåget minutiøst i laboratoriet og i marken. I midten af 1960 havde ca. 100 millioner personer i Sovjetunionen, Tjekkoslovakiet og Østtyskland fået Sabin-stammerne. Af stor betydning var påvisningen af, at vaccinen var sikker, ikke kun for modtagerne, men også for det store antal uvaccinerede modtagelige, som må have været udsat som kontaktpersoner for vaccinerne.
De resultater, der blev opnået ved disse forsøg i Sovjetunionen, overbeviste embedsmænd i USA og andre lande om at gennemføre kliniske forsøg med OPV. I Japan, Israel, Chile og andre lande viste OPV sig at være yderst effektiv til at standse epidemier af poliomyelitis. I lyset af disse resultater blev alle tre af Sabins OPV-stammer godkendt til brug i USA, og i 1961-62 erstattede de IPV til rutinemæssig immunisering mod poliomyelitis.
Så snart OPV blev anvendt til massevaccinationer i USA, blev der beskrevet tilfælde af vaccineassocieret lammelse. I første omgang afviste Sabin disse fund, idet han hævdede, at en tidsmæssig sammenhæng mellem lammelser og vaccineadministration ikke var tilstrækkelig til at implicere OPV. Han foreslog, at de observerede lammelser var forårsaget af vildtypevirus og ikke af hans vaccinestammer.
Et gennembrud i vores forståelse af vaccineassocierede lammelser kom i begyndelsen af 1980’erne, da de nyligt udviklede DNA-sekventeringsmetoder blev anvendt til at bestemme nukleotidsekvenserne af genomerne af Sabin type 3-vaccinen, det neurovirulente virus, som den var afledt af, og et virus isoleret fra et barn, der havde udviklet lammelser efter indgift af OPV. Resultaterne opregnede for første gang de mutationer, der adskiller Sabin-vaccinen fra dens neurovirulente forælder. Endnu vigtigere var, at genomsekvensen af det vaccineassocierede isolat viste, at det var afledt af Sabin-vaccinen og ikke var et wild-type poliovirus.
Vi forstår nu, at enhver modtager af OPV i løbet af få dage udskiller virus, der er mere neurovirulente end vaccinestammerne. Denne udvikling sker, fordi virusgenomet under replikationen af OPV-stammerne i den menneskelige tarm undergår mutationer og rekombination, der eliminerer de svækkende mutationer, som Sabin så omhyggeligt udvalgte ved passage i forskellige værter.
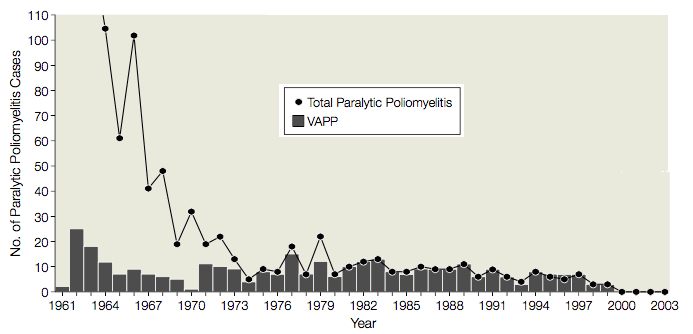
Fra 1961 til 1989 var der i gennemsnit 9 tilfælde (interval 1-25 tilfælde) af vaccineassocieret paralytisk poliomyelitis (VAPP) i USA hos vaccine-modtagere eller deres kontaktpersoner, eller 1 VAPP-tilfælde pr. 2,9 millioner doser OPV, der blev distribueret (illustreret). På grund af denne alvorlige bivirkning blev brugen af OPV evalueret flere gange af Institute of Medicine, Centers for Disease Control and Prevention og Advisory Committee on Immunization Practices. Hver gang blev det besluttet, at de risici, der var forbundet med brugen af OPV, berettigede tilfældene af VAPP. Man mente, at et skift til IPV ville føre til udbrud af poliomyelitis, fordi: OPV var bedre end IPV til at beskytte ikke-immuniserede modtagere; behovet for at injicere IPV ville føre til nedsat overholdelse af reglerne; og IPV var kendt for at inducere mindre beskyttende slimhindeimmunitet end OPV.
Når WHO begyndte sit initiativ til udryddelse af poliovirus i 1988, faldt risikoen for import af poliovirus til USA langsomt, indtil det blev meget vanskeligt at retfærdiggøre rutinemæssig brug af OPV. I 1996 besluttede Advisory Committee on Immunization Practices, at USA skulle gå over til IPV, og i 2000 havde IPV erstattet OPV til rutinemæssig forebyggelse af poliomyelitis. Som følge heraf er VAPP blevet elimineret i USA.
OPV anvendes fortsat i massevaccinationskampagner i forbindelse med WHO’s program for udryddelse af poliovirus, fordi det er effektivt til at eliminere vilde poliovirus, og fordi det er let at administrere. En konsekvens heraf er, at neurovirulente vaccineafledte poliovirus (VDPV) udskilles af vaccinerede børn. Disse VDPV’er har forårsaget udbrud af poliomyelitis i områder, hvor vaccinationsdækningen er faldet. Da VDPV’er udgør en trussel mod udryddelseskampagnen, har WHO anbefalet en global overgang til IPV. Når brugen af OPV er elimineret, skal der fortsat foretages en omhyggelig miljøovervågning for at sikre, at VDPV’er ikke længere er til stede, inden vaccinationen ophører, hvilket er et mål efter udryddelse af poliomyelitis.
Som virolog, der arbejder med poliovirus neurovirulens, har jeg fulgt vaccinehistorien, siden jeg kom til området i 1979. Jeg har aldrig forstået, hvorfor der ikke blev observeret nogen tilfælde af VAPP i de store OPV-forsøg, der blev gennemført i Sovjetunionen. Hvis der var blevet konstateret VAPP i disse forsøg, var OPV måske ikke blevet godkendt i USA. Den globale anvendelse af OPV har ført til en næsten global udryddelse af paralytisk poliomyelitis. Ville den eksklusive anvendelse af IPV have bragt os til det samme punkt, uden de uheldige tilfælde af vaccineassocieret lammelse? Jeg er ikke sikker på, at vi nogensinde vil få svaret.
Opdatering: Så sent som i 1997 argumenterede DA Henderson, arkitekten bag udryddelsen af kopper, for, at de udviklede lande ikke burde bruge IPV, fordi det “indebærer, at man accepterer muligheden for betydelige sanktioner, samtidig med at man reducerer, men ikke eliminerer, en allerede ekstremt lille risiko for vaccineassocieret paralytisk sygdom”.