 Les vaccins Sabin à poliovirus infectieux atténué sont connus pour provoquer des paralysies associées au vaccin chez un petit nombre de receveurs. En revanche, le vaccin inactivé Salk ne provoque pas de poliomyélite. Pourquoi les vaccins Sabin sont-ils toujours utilisés dans le monde ? La réponse à cette question nécessite une brève visite de l’histoire des vaccins contre le poliovirus.
Les vaccins Sabin à poliovirus infectieux atténué sont connus pour provoquer des paralysies associées au vaccin chez un petit nombre de receveurs. En revanche, le vaccin inactivé Salk ne provoque pas de poliomyélite. Pourquoi les vaccins Sabin sont-ils toujours utilisés dans le monde ? La réponse à cette question nécessite une brève visite de l’histoire des vaccins contre le poliovirus.
Le vaccin inactivé contre le poliovirus (VPI) mis au point par Jonas Salk a été homologué en 1955. Ce vaccin est constitué des trois sérotypes de poliovirus dont l’infectivité, mais pas l’immunogénicité, est détruite par un traitement au formol. Lorsqu’il est préparé correctement, le VPI ne provoque pas de poliomyélite (les premiers lots de VPI n’étaient pas suffisamment inactivés, ce qui a entraîné des épidémies de polio associées au vaccin, l’incident dit de Cutter). De 1955 à 1960, les cas de poliomyélite paralytique aux États-Unis sont passés de 20 000 par an à 2 500.
Alors que le vaccin de Salk était en cours de développement, plusieurs chercheurs ont poursuivi la production de vaccins infectieux atténués comme alternative. Cette approche s’est révélée efficace par Max Theiler qui, en 1937, avait fabriqué un vaccin atténué contre le virus de la fièvre jaune en faisant passer le virus virulent chez des souris de laboratoire. Après de nombreux passages, le virus ne provoquait plus de maladie chez l’homme, mais se répliquait suffisamment pour induire une immunité protectrice. Albert Sabin a tiré parti de ces observations et a mis au point des versions atténuées des trois sérotypes du poliovirus en faisant passer des virus virulents dans différents animaux et cellules. Contrairement au vaccin contre la fièvre jaune de Theiler, qui était injecté, les vaccins contre le poliovirus de Sabin étaient conçus pour être administrés par voie orale – d’où le nom de vaccin oral contre le poliovirus (VPO). Comme dans une infection naturelle par le poliovirus, les vaccins de Sabin se répliqueraient dans le tractus intestinal et induiraient une immunité protectrice à cet endroit et dans la circulation sanguine.
Sabin a commencé à tester ses vaccins atténués chez l’homme en 1954. En 1957, il y avait des preuves que le virus qui était donné à manger aux volontaires n’était pas le même que le virus excrété dans les fèces. Comme l’écrit Sabin :
Il était cependant évident que, comme chez les jeunes adultes volontaires, le virus présent dans certains des échantillons de selles avait une neurovirulence plus grande que le virus initialement avalé lors des tests chez les singes.
Ce que Sabin ne savait pas, c’était si le changement de neurovirulence de ses souches vaccinales constituait une menace pour les personnes vaccinées et leurs contacts, une question à laquelle on ne pouvait répondre qu’en effectuant des essais cliniques de plus grande envergure. Beaucoup pensaient que de telles études n’étaient pas justifiées, surtout si l’on considère le succès du VPI dans la réduction du nombre de cas de paralysie. Sabin note que son ami Tom Rivers, souvent appelé le père de la virologie américaine, lui a dit de » jeter les grands lots de VPO que j’avais préparés dans un égout approprié « .
Malgré l’opposition à la poursuite des essais du VPO aux États-Unis, d’autres avaient des opinions différentes. Un comité international de l’Organisation mondiale de la santé a recommandé en 1957 que des essais plus importants du VPO soient réalisés dans différents pays. Le vaccin de type 2 de Sabin a été administré à 200 000 enfants lors d’une épidémie de polio à Singapour en 1958, et les études de suivi n’ont révélé aucun problème de sécurité. En Tchécoslovaquie, 140 000 enfants ont reçu le VPO et des études ultérieures ont révélé que le virus s’est propagé à des contacts non imminents mais n’a pas provoqué de maladie.
Peut-être que les chiffres les plus importants proviennent des essais du VPO en Union soviétique. Sabin était né en Russie et avait des contacts étroits avec des virologues soviétiques, dont Mikhail Chumakov, directeur de l’Institut de recherche sur la poliomyélite à Moscou. Chumakov n’était pas satisfait des résultats des essais du VPI dans son pays et a demandé à Sabin de lui envoyer le VPO pour le tester. À la fin de 1959, près de 15 000 000 de personnes avaient reçu le VPO dans différentes régions de l’Union soviétique, sans effets secondaires apparents. Dorothy Horstmann, une virologue bien connue de l’Université de Yale, a été envoyée en Union soviétique pour évaluer le résultat des essais. Horstmann écrit :
Il était clair que les essais avaient été soigneusement menés, et que les résultats étaient suivis méticuleusement en laboratoire et sur le terrain. Au milieu des années 1960, environ 100 millions de personnes en Union soviétique, en Tchécoslovaquie et en Allemagne de l’Est avaient reçu les souches Sabin. La démonstration de l’innocuité du vaccin était d’une grande importance, non seulement pour les receveurs, mais aussi pour le grand nombre de personnes sensibles non vaccinées qui avaient dû être exposées en tant que contacts des vaccinés.
Les résultats obtenus lors de ces essais en Union soviétique ont convaincu les responsables des États-Unis et d’autres pays de procéder à des essais cliniques du VPO. Au Japon, en Israël, au Chili et dans d’autres pays, le VPO s’est révélé très efficace pour mettre fin aux épidémies de poliomyélite. À la lumière de ces résultats, les trois souches de VPO de Sabin ont été approuvées aux États-Unis et, en 1961-62, elles ont remplacé le VPI pour l’immunisation de routine contre la poliomyélite.
Dès que le VPO a été utilisé dans les vaccinations de masse aux États-Unis, des cas de paralysie associée au vaccin ont été décrits. Initialement, Sabin a décrié ces résultats, arguant que l’association temporelle de la paralysie avec l’administration du vaccin n’était pas suffisante pour impliquer le VPO. Il a suggéré que la paralysie observée était causée par des virus de type sauvage, et non par ses souches vaccinales.
Une percée dans notre compréhension de la paralysie associée au vaccin a eu lieu au début des années 1980 lorsque les méthodes de séquençage de l’ADN récemment développées ont été utilisées pour déterminer les séquences nucléotidiques des génomes du vaccin Sabin de type 3, du virus neurovirulent dont il était dérivé, et d’un virus isolé d’un enfant qui avait développé une paralysie après l’administration du VPO. Les résultats ont permis d’énumérer pour la première fois les mutations qui distinguent le vaccin Sabin de son parent neurovirulent. Plus important encore, la séquence du génome de l’isolat associé au vaccin a prouvé qu’il était dérivé du vaccin Sabin et n’était pas un poliovirus de type sauvage.
Nous comprenons maintenant que chaque receveur du VPO excrète, en quelques jours, des virus plus neurovirulents que les souches vaccinales. Cette évolution se produit parce qu’au cours de la réplication des souches du VPO dans l’intestin humain, le génome viral subit des mutations et des recombinaisons qui éliminent les mutations atténuantes que Sabin avait si soigneusement sélectionnées par passage dans différents hôtes.
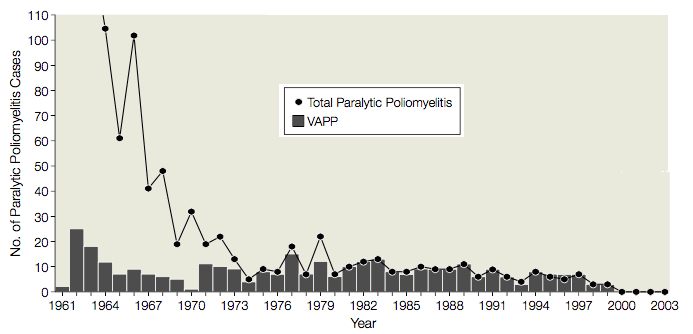
De 1961 à 1989, il y a eu en moyenne 9 cas (fourchette, 1-25 cas) de poliomyélite paralytique associée au vaccin (PPAV) aux États-Unis, chez les personnes vaccinées ou leurs contacts, soit 1 cas de PPAV pour 2,9 millions de doses de VPO distribuées (illustré). Compte tenu de cet effet secondaire grave, l’utilisation du VPO a été évaluée à plusieurs reprises par l’Institute of Medicine, les Centers for Disease Control and Prevention et l’Advisory Committee on Immunization Practices. Chaque fois, il a été décidé que les risques associés à l’utilisation du VPO justifiaient les cas de PPAV. On pensait qu’un passage au VPI entraînerait des épidémies de poliomyélite, parce que Le VPO était meilleur que le VPI pour protéger les receveurs non immunisés ; la nécessité d’injecter le VPI entraînerait une baisse de l’observance ; et le VPI était connu pour induire une immunité muqueuse moins protectrice que le VPO.
Après que l’OMS ait lancé son initiative d’éradication du poliovirus en 1988, le risque d’importation du poliovirus aux États-Unis a lentement diminué jusqu’à ce qu’il devienne très difficile de justifier l’utilisation systématique du VPO. En 1996, le Comité consultatif sur les pratiques de vaccination a décidé que les États-Unis passeraient au VPI et, en 2000, le VPI avait remplacé le VPO pour la prévention systématique de la poliomyélite. En conséquence, le VAPP a été éliminé aux Etats-Unis.
Le VPO continue d’être utilisé dans les campagnes de vaccination de masse pour le programme d’éradication du poliovirus de l’OMS, car il est efficace pour éliminer les poliovirus sauvages et est facile à administrer. Une conséquence est que des poliovirus neurovirulents dérivés du vaccin (PVDV) sont excrétés par les enfants vaccinés. Ces PVDV ont provoqué des épidémies de poliomyélite dans les régions où la couverture vaccinale a diminué. Comme les PVDV constituent une menace pour la campagne d’éradication, l’OMS a recommandé une transition mondiale vers le VPI. Une fois l’utilisation du VPO éliminée, une surveillance environnementale minutieuse doit être maintenue pour s’assurer que les PVDV ne sont plus présents avant l’arrêt de la vaccination, un objectif après l’éradication de la poliomyélite.
En tant que virologue travaillant sur la neurovirulence du poliovirus, j’ai suivi l’histoire du vaccin depuis que j’ai rejoint le domaine en 1979. Je n’ai jamais compris pourquoi aucun cas de PPAV n’a été observé lors des énormes essais de VPO menés en Union soviétique. Si le VAPP avait été identifié lors de ces essais, le VPO n’aurait peut-être pas été homologué aux États-Unis. L’utilisation mondiale du VPO a conduit à l’élimination quasi globale de la poliomyélite paralytique. L’utilisation exclusive du VPI nous aurait-elle amenés au même point, sans les malheureux cas de paralysie associée au vaccin ? Je ne suis pas sûr que nous connaîtrons jamais la réponse.
Mise à jour : Aussi récemment qu’en 1997, DA Henderson, architecte de l’éradication de la variole, a soutenu que les pays développés ne devraient pas utiliser le VPI, car cela « implique d’accepter le potentiel de pénalités substantielles tout en réduisant, mais sans l’éliminer, un risque déjà extrêmement faible de maladie paralytique associée au vaccin ».