 Health Information Management Office of Informatics and Analytics
Health Information Management Office of Informatics and Analytics
WAŻNA UWAGA: Niniejszy arkusz informacyjny oznacza użycie kodów International Classification of Diseases, Tenth Revision (ICD-10) obowiązujących od 1 października 2015 roku. Wszystkie poprzednie wersje tego arkusza informacyjnego są unieważnione.
KONTEKST: Veterans Health Administration (VHA) ma potrzebę, w miarę swoich możliwości, jednoznacznego identyfikowania i raportowania o urazowym uszkodzeniu mózgu (TBI), jego stanach, syndromach i objawach wynikających z takich urazów. VHA w połączeniu z Departamentem Obrony (DOD) były orędownikami rozwoju kodów TBI, aby dokładniej uchwycić i odzwierciedlić TBI i jego skutki.
KODOWANIE WSTĘPNEGO PRZYPADKU: Kody ICD-10-CM będą teraz zapewniać specyfikę początkowego, kolejnego i/lub następczego opisu urazu; jednakże siódmy znak A będzie używany do identyfikacji pierwszego kontaktu z pacjentem z powodu urazu, niezależnie od tego, kiedy uraz miał miejsce. Jeśli uraz wystąpił w ciągu ostatnich kilku miesięcy lub nawet lat, ale pacjent nigdy wcześniej nie szukał leczenia z powodu urazu, pierwsze spotkanie z pacjentem z powodu urazu jest uważane za pierwsze leczenie.
Początkowe spotkanie nie odnosi się do pierwszego spotkania z pacjentem przez każdego klinicystę z powodu tego konkretnego TBI. Wstępne spotkanie jest raczej definiowane jako pierwsze spotkanie pacjenta z jakimkolwiek pracownikiem medycznym z powodu TBI, niezależnie od tego, kiedy uraz miał miejsce, nawet jeśli zdarzył się kilka tygodni, miesięcy lub lat przed spotkaniem, a także dla dodatkowych spotkań, w których pacjent otrzymuje „aktywne leczenie”, jak określono w oficjalnych wytycznych ICD-10-CM dotyczących kodowania i raportowania. Dokumentacja kliniczna musi wyraźnie wskazywać, że zakodowane spotkanie jest spotkaniem początkowym dla tego konkretnego urazu.
W przypadku ICD-10-CM do kodu zostanie dodany odpowiedni siódmy znak w celu wskazania rodzaju spotkania:
-
A początkowe spotkanie będzie stosowane w czasie, gdy pacjent otrzymuje aktywne leczenie schorzenia
-
D kolejne spotkanie będzie stosowane dla spotkań po otrzymaniu przez pacjenta aktywnego leczenia i otrzymaniu rutynowej opieki nad pacjentem w fazie zdrowienia lub powrotu do zdrowia
-
S sequela będzie stosowany w przypadku powikłań, które powstają jako bezpośredni skutek choroby
Initial Encounter: Weteran jest widziany po raz pierwszy w ośrodku VA z powodu problemów z pamięcią, a także wszelkich dodatkowych spotkań, podczas których pacjent otrzymuje „aktywne leczenie”. W trakcie wywiadu lekarz stwierdza, na podstawie relacji samego weterana, że doszło do krótkotrwałej utraty przytomności trwającej mniej niż 30 minut w wyniku wybuchu improwizowanego ładunku wybuchowego (IED). W dokumentacji nie ma dowodów na złamanie czaszki. Weteran informuje, że nigdy nie szukał leczenia tego stanu, który obecnie powoduje znaczne problemy w pracy. Lekarz wybiera kody TBI Not Otherwise Specified (NOS) with loss of consciousness of 30 minutes or less, initial encounter (S06.9X1A) i kody utraty pamięci NOS (R41.3) oraz operacji wojennych z eksplozją improwizowanego urządzenia wybuchowego (IED), personel wojskowy (Y36.230A).
ICD-10 koduje obecnie w oparciu o utratę przytomności (LOC) czas po urazie. W celu zapewnienia najbardziej dokładnego i odpowiedniego poziomu kodowania, dokumentacja musi jasno określać, czy w wyniku urazu doszło do LOC i jaki był czas trwania LOC. Jeśli dokumentacja nie określa jasno LOC, wówczas należy zakodować nieokreślony stan świadomości. Prosimy o zapoznanie się z Działem Kodowania w Zarządzaniu Informacją Medyczną w celu uzyskania dalszych wytycznych.
DALSZA OPIEKA NAD PACJENTEM (PONOWNE SPOTKANIE/Sequela Encounter): Oznaczenie kolejnego spotkania będzie stosowane dla spotkań po tym, jak pacjent otrzymał aktywne leczenie stanu chorobowego i otrzymuje rutynową opiekę nad stanem chorobowym w fazie zdrowienia lub powrotu do zdrowia, a oznaczenie sequela (późny efekt) będzie stosowane dla powikłań, które powstają jako bezpośredni skutek stanu chorobowego. W przypadku wizyt kontrolnych dotyczących późnych skutków bezpośrednio związanych z poprzednim TBI, kod(y) objawu, który najlepiej reprezentuje główną skargę lub objaw(y) pacjenta (np. ból głowy, bezsenność, zawroty głowy) jest kodowany, a następnie odpowiedni kod późnego skutku lub kod sequela. Będzie to kod początkowego urazu TBI z siódmym znakiem S dla sequela. Późne skutki obejmują wszelkie symptomy lub następstwa urazu określone jako takie, które mogą wystąpić w dowolnym czasie po wystąpieniu urazu. Kod Zewnętrznych Przyczyn Zachorowalności (V01-Y99) będzie również musiał być dodany z siódmym znakiem S.
Parowanie kodu objawu i kodu późnego skutku jest JEDYNYM SPOSOBEM, aby objawy mogły być przyczynowo i jednoznacznie związane z TBI i jest niezbędne do dokładnej klasyfikacji TBI.
REHABILITACJA: Dla pacjentów z TBI, którzy otrzymują rehabilitację stacjonarną lub ambulatoryjną, pierwszym wprowadzonym rozpoznaniem jest cel odpowiedniego stanu, dla którego wykonywana jest usługa rehabilitacyjna (np. deficyty neurologiczne, niedowład połowiczy, itp.), a następnie odpowiedni kod TBI z siódmym znakiem D dla kolejnego spotkania lub S dla sequela (S06.2, S06.3, lub S06.9). Konieczne będzie również dodanie kodu Zewnętrzne przyczyny zachorowalności (V01-Y99) z siódmym znakiem S.
UŻYCIE KODU Z87.820: Z87.820 Osobista historia urazowego uszkodzenia mózgu została opracowana w celu wskazania, że wystąpiło poprzednie TBI i może mieć wpływ na obecną opiekę. Kod Z87.820 nie jest używany w połączeniu z kodami późnych skutków; kod Z jest raczej używany, gdy nie jest dostępny żaden inny kod odzwierciedlający wcześniejszy TBI. Normalnie, kod Z87.820 jest używany do identyfikacji osobistej historii urazu z lub bez potwierdzonej diagnozy. Historia choroby, nawet jeśli już nie występuje, jest ważną informacją, która może zmienić rodzaj zleconego leczenia.
BADANIA TBI: Kod Z13.850 powinien być użyty, jeśli badanie przesiewowe w kierunku TBI występuje podczas wizyty, niezależnie od tego, czy wynik badania jest pozytywny, czy nie. Kod diagnozy TBI nie powinien być wprowadzany dla pozytywnego wyniku badania, ponieważ pozytywny wynik badania przesiewowego TBI nie wskazuje na diagnozę TBI. Kod diagnozy TBI może być wprowadzony tylko dla spotkania, podczas którego postawiono diagnozę.
Przykłady kodów ICD-10-CM typowo związanych z TBI
Ostre urazy
| Kod serii | Opis |
|---|---|
| S02.0xx | Złamania sklepienia czaszki – wymaga siódmego znaku dla typu spotkania i leczenia |
| S02.1 | Złamania podstawy czaszki – wymaga dwóch cyfr i siódmego znaku |
| S06.0 | Wstrząśnienie mózgu-wymaga dwóch cyfr i siódmego znaku |
| S06.1 | Urazowy obrzęk mózgu-wymaga dwóch cyfr i siódmego znaku |
| S06.2 | Rozpływowe urazowe uszkodzenie mózgu – wymaga dwóch cyfr i siódmego znaku |
| S06.30 | Ogniskowe urazowe uszkodzenie mózgu-wymaga dodatkowej cyfry i siódmego znaku |
| S06.31 | Stłuczenie i uszkodzenie prawego mózgu-wymaga dodatkowej cyfry i siódmego znaku |
| S06.32 | Stłuczenie i uszkodzenie lewego mózgu-Wymaga dodatkowej cyfry i siódmego znaku |
| S06.33 | Stłuczenie i uszkodzenie mózgu, nieokreślone-Wymaga dodatkowej cyfry i siódmego znaku |
| S09.x | Nieokreślone uszkodzenie wewnątrzczaszkowe (TBI NOS)-wymaga podania dodatkowej cyfry i siódmego znaku |
Kody późnych skutków lub sequeli
| Kod serii | Opis |
|---|---|
| S06.2 | Rozproszone traumatyczne uszkodzenie mózgu-wymaga dwóch cyfr i siódmego znaku S |
| S06.30 | Ogniskowe traumatyczne uszkodzenie mózgu-wymaga dodatkowej cyfry i siódmego znaku S |
| S09.x | Nieokreślony uraz wewnątrzczaszkowy (TBI NOS)-wymaga podania dodatkowej cyfry i siódmego znaku S |
Symptoms Involving Emotional State
| ICD-.10 Code | Symptom |
|---|---|
| R45.0 | Nerwowość |
| R45.4 | Drażliwość i gniew |
| R45.87 | Impulsywność |
| R45.86 | Labilność emocjonalna |
| R45.3 | Demoralizacja i apatia |
| R45.89 | Inne oznaki i objawy obejmujące stan emocjonalny |
Symptomy obejmujące funkcje poznawcze i świadomość
| ICD-.10 Code | Symptom |
|---|---|
| R41.840 | Zaburzenia uwagi i koncentracji |
| R41.841 | Zaburzenia komunikacji poznawczej |
| R41.842 | Deficyt wzrokowo-przestrzenny |
| R41.843 | Deficyt psychomotoryczny |
| R41.844 | Deficyt płatów czołowych i funkcji wykonawczych |
| R41.89 | Inne oznaki i objawy dotyczące funkcji poznawczych i świadomości |
Uwaga: Deficyty pamięci będą kodowane jako R41.3.
Fizyczne skutki TBI
| KodICD-10 | Opis |
|---|---|
| G44.301 | Pourazowy ból głowy, nieokreślony, nie dający się opanować |
| G44309 | Pourazowy ból głowy, nieokreślony, nie dający się opanować |
| G44.321 | Przewlekły pourazowy ból głowy, nieokreślony, nie dający się opanować |
| G44.329 | Przewlekły pourazowy ból głowy, nieokreślony, nie dający się opanować |
| R42. | Zawroty głowy |
| R43.0 | Utrata węchu (anosmia) |
| R43.8 | Inne zaburzenia węchu i smaku |
| R47.82 | Stany zaburzeń płynności sklasyfikowane gdzie indziej |
| R47.81 | Zamazana mowa |
| R56.1 | Napady pourazowe |
 |
|
| Przegląd całej istniejącej dokumentacji, w tym pochodzącej ze źródeł zewnętrznych, w celu upewnienia się, że nie przypisano poprzedniego kodu TBI. Wyjaśnij udokumentowane objawy pacjenta, odpowiadając na poniższe pytania | Silność TBI |
| Czas trwania: Czy objaw występował przez dni, tygodnie, czy miesiące? Czy objaw występował tylko z przerwami? Czy są pory dnia, w których objaw(y) jest(są) gorszy(e)? Szczególnie w odniesieniu do bólu i zmęczenia, czy pacjent może określić, czy te objawy występują 2 lub 3 dni w miesiącu, czy stale? | Poniższe kryteria diagnostyczne nie pozwalają przewidzieć funkcjonalnego lub rehabilitacyjnego wyniku pacjenta. Poziom urazu jest oparty na stanie pacjenta w momencie urazu, na podstawie obserwowalnych objawów, takich jak poziom świadomości, amnezja pourazowa i skalowanie śpiączki. |
| Początek: Czy pacjent może sobie dokładnie przypomnieć, jak zaczęły się objawy? Czy były to zdarzenia wyzwalające, fizyczne lub emocjonalne? Czy początek był subtelny i stopniowy, czy też występują zmienne wzorce? |
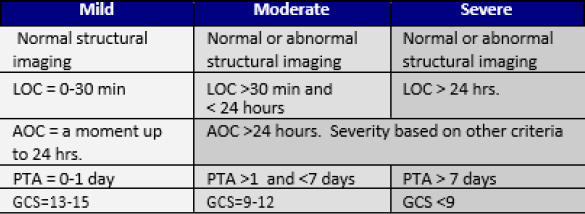 |
| Umiejscowienie: Czy objaw jest zlokalizowany czy rozproszony? Czy pacjent może zlokalizować objaw, wskazując na niego? Jeśli ból jest rozproszony, czy obejmuje więcej niż jeden obszar ciała lub kwadrant? | AOC – zaburzenia świadomości/stanu psychicznego LOC – utrata przytomności PTA – amnezja pourazowa GCS – Glasgow Coma Scale |
| Chorobowość współistniejąca: Czy pacjent ma jakieś rozpoznane współistniejące diagnozy? Jaki jest związek pomiędzy wystąpieniem i nasileniem chorób współistniejących a objawami zmęczenia i/lub bólu? Czy istnieją współwystępujące rozpoznania? Czy występują nowe zmiany masy ciała, nastroju lub diety pacjenta? | |
| Poprzednie epizody: Jeśli objawy są epizodyczne, jaki jest ich wzorzec w odniesieniu do czasu, nasilenia, zdarzeń wyzwalających i reakcji na leczenie? | Kodowanie procedur dodatkowych w opiece nad pacjentem z TBI |
| Nasilenie i wpływ: Jak poważne są objawy (skala ocen 1-10)? Poproś pacjenta o opisanie wszelkich nowych ograniczeń, których doświadczył w porównaniu z jego zwykłym stylem życia, takich jak ograniczenia wytrzymałości fizycznej lub siły (np. wchodzenie po schodach, robienie zakupów lub jakość snu). | Jeśli przeprowadzono badanie stanu psychomotorycznego neurobehawioralnego, świadczeniodawca powinien również użyć kodu CPT 96116. Kod ten obejmuje czas na testowanie, interpretację, a pisemny raport musi być przygotowany. Kodowanie jest zakończone w 1-godzinnych jednostkach, ale wszystko, co jest krótsze niż godzina jest zgłaszane jako 1 jednostka. Dokumentacja musi zawierać klinicznie wskazane części oceny myślenia, rozumowania i osądu (np. uwagi, nabytej wiedzy, języka, pamięci i rozwiązywania problemów). |
| Poprzednie leczenie i leki: Poprosić, aby pacjent przyniósł kopie poprzedniej dokumentacji medycznej dotyczącej leczenia urazu lub upoważnić VA do otrzymania kopii i/lub omówienia historii choroby z poprzednim lekarzem. Poprosić, aby pacjent przyniósł ze sobą butelki z lekami i udokumentował je w systemie CPRS. Omów z pacjentem, które leki były lub nie były pomocne. | Pytania dotyczące dokumentacji pobrane z tabel w dokumencie VA/DoD Clinical Practice Guidelines for Management of Concussion/mTBI 2.0, Retrieved August 5, 2015, from VA/DoD Clinical Practice Guidelines |
.