 Se știe că vaccinurile cu poliovirus Sabin infecțios, atenuat, provoacă paralizie asociată cu vaccinul la un număr mic de beneficiari. În schimb, vaccinul inactivat Salk nu provoacă poliomielită. De ce sunt vaccinurile Sabin încă folosite la nivel mondial? Răspunsul la această întrebare necesită o scurtă vizită la istoria vaccinurilor împotriva poliovirusului.
Se știe că vaccinurile cu poliovirus Sabin infecțios, atenuat, provoacă paralizie asociată cu vaccinul la un număr mic de beneficiari. În schimb, vaccinul inactivat Salk nu provoacă poliomielită. De ce sunt vaccinurile Sabin încă folosite la nivel mondial? Răspunsul la această întrebare necesită o scurtă vizită la istoria vaccinurilor împotriva poliovirusului.
Vaccinul poliovirus inactivat (IPV) dezvoltat de Jonas Salk a fost autorizat pentru utilizare în 1955. Acest vaccin constă din cele trei serotipuri de poliovirus a căror infectivitate, dar nu și imunogenitate, este distrusă prin tratament cu formalină. Atunci când este preparat în mod corespunzător, VPI nu provoacă poliomielită (primele loturi de VPI nu au fost inactivate suficient, ceea ce a dus la apariția unor focare de poliomielită asociate cu vaccinul, așa-numitul incident Cutter). Din 1955 până în 1960, cazurile de poliomielită paralitică din Statele Unite au scăzut de la 20.000 pe an la 2.500.
În timp ce vaccinul lui Salk era în curs de dezvoltare, mai mulți cercetători au urmărit producerea de vaccinuri infecțioase, atenuate, ca o alternativă. Această abordare s-a dovedit a fi eficientă de către Max Theiler, care în 1937 a realizat un vaccin atenuat împotriva virusului febrei galbene prin trecerea virusului virulent la șoareci de laborator. După mai multe treceri, virusul nu a mai provocat boli la om, dar s-a replicat suficient pentru a induce o imunitate protectoare. Albert Sabin a profitat de aceste observații și a dezvoltat versiuni atenuate ale celor trei serotipuri de poliovirus prin trecerea virusurilor virulente în diferite animale și celule. Spre deosebire de vaccinul împotriva febrei galbene al lui Theiler, care era injectat, vaccinurile lui Sabin împotriva poliovirusului au fost concepute pentru a fi administrate pe cale orală – de unde și denumirea de vaccin oral împotriva poliovirusului (OPV). Ca și în cazul unei infecții naturale cu poliovirus, vaccinurile lui Sabin urmau să se reproducă în tractul intestinal și să inducă imunitate protectoare acolo și în fluxul sanguin.
Sabin a început să testeze vaccinurile sale atenuate la om în 1954. Până în 1957 existau dovezi că virusul cu care erau hrăniți voluntarii nu era același cu cel excretat în fecale. După cum scrie Sabin:
Era evident, totuși, că, la fel ca la voluntarii adulți tineri, virusul din unele dintre probele de scaun avea o neurovirulență mai mare decât virusul înghițit inițial în testele efectuate pe maimuțe.
Ceea ce nu știa Sabin era dacă schimbarea neurovirulenței tulpinilor vaccinului său constituia o amenințare pentru cei care primeau vaccinul și pentru contactele lor, o întrebare la care se putea răspunde doar prin efectuarea unor teste clinice mai mari. Mulți au considerat că astfel de studii nu erau justificate, mai ales având în vedere succesul VPI în reducerea numărului de cazuri de paralizie. Sabin notează că prietenul său Tom Rivers, numit adesea părintele virologiei americane, i-a spus să „arunce loturile mari de VPO pe care le pregătisem într-o canalizare adecvată”.
În ciuda opoziției față de continuarea testării VPO în SUA, alții au avut opinii diferite. Un comitet internațional al Organizației Mondiale a Sănătății a recomandat în 1957 ca teste mai ample ale OPV să fie efectuate în diferite țări. Vaccinul de tip 2 al lui Sabin a fost administrat la 200.000 de copii în timpul unei epidemii de poliomielită din Singapore în 1958, iar studiile de urmărire nu au relevat probleme de siguranță. În Cehoslovacia, 140.000 de copii au primit VPO, iar studiile ulterioare au arătat că virusul s-a răspândit la contacții neimunizați, dar nu a provocat boli.
Poate cele mai importante cifre au venit din testele cu VPO în Uniunea Sovietică. Sabin se născuse în Rusia și a avut contacte strânse cu virusologi sovietici, inclusiv cu Mihail Chumakov, directorul Institutului de Cercetare a Poliomielitei din Moscova. Chumakov nu era mulțumit de rezultatele testelor cu VPI din țara sa și i-a cerut lui Sabin să îi trimită VPO pentru testare. Până la sfârșitul anului 1959, aproape 15.000.000 de persoane primiseră OPV în diferite părți ale Uniunii Sovietice, fără efecte secundare evidente. Dorothy Horstmann, un cunoscut virusolog de la Universitatea Yale, a fost trimisă în Uniunea Sovietică pentru a evalua rezultatul testelor. Horstmann scrie:
Era clar că testele fuseseră desfășurate cu atenție, iar rezultatele au fost monitorizate meticulos în laborator și pe teren. Până la mijlocul anului 1960, aproximativ 100 de milioane de persoane din Uniunea Sovietică, Cehoslovacia și Germania de Est primiseră tulpinile Sabin. De mare importanță a fost demonstrarea faptului că vaccinul era sigur, nu numai pentru cei care îl primeau, ci și pentru numărul mare de persoane susceptibile nevaccinate care trebuie să fi fost expuse ca și contacte ale vaccinurilor.
Rezultatele obținute în urma acestor teste în Uniunea Sovietică au convins oficialii din SUA și din alte țări să efectueze teste clinice ale VPO. În Japonia, Israel, Chile și în alte țări, VPO s-a dovedit a fi foarte eficient în stoparea epidemiilor de poliomielită. Având în vedere aceste constatări, toate cele trei tulpini de VPO ale lui Sabin au fost aprobate pentru utilizare în SUA, iar în 1961-62 au înlocuit VPI pentru imunizarea de rutină împotriva poliomielitei.
Îndată ce VPO a fost utilizat în imunizările în masă din SUA, au fost descrise cazuri de paralizie asociată cu vaccinul. Inițial, Sabin a dezaprobat aceste constatări, argumentând că asocierea temporală a paraliziei cu administrarea vaccinului nu era suficientă pentru a implica VPO. El a sugerat că paralizia observată a fost cauzată de virusuri de tip sălbatic, nu de tulpinile vaccinului său.
Un progres în înțelegerea paraliziei asociate cu vaccinul a avut loc la începutul anilor 1980, când metodele de secvențiere a ADN-ului recent dezvoltate au fost folosite pentru a determina secvențele nucleotidice ale genomurilor vaccinului Sabin de tip 3, ale virusului neurovirulent din care a fost derivat și ale unui virus izolat de la un copil care dezvoltase paralizie după administrarea de VPO. Rezultatele au enumerat pentru prima dată mutațiile care diferențiază vaccinul Sabin de părintele său neurovirulent. Mai important, secvența genomului izolatului asociat vaccinului a dovedit că acesta era derivat din vaccinul Sabin și nu era un poliovirus de tip sălbatic.
Înțelegem acum că fiecare destinatar al VPO excretă, în câteva zile, virusuri care sunt mai neurovirulente decât tulpinile vaccinale. Această evoluție are loc deoarece, în timpul replicării tulpinilor OPV în intestinul uman, genomul viral suferă mutații și recombinări care elimină mutațiile atenuante pe care Sabin le-a selectat cu atâta grijă prin trecerea în diferite gazde.
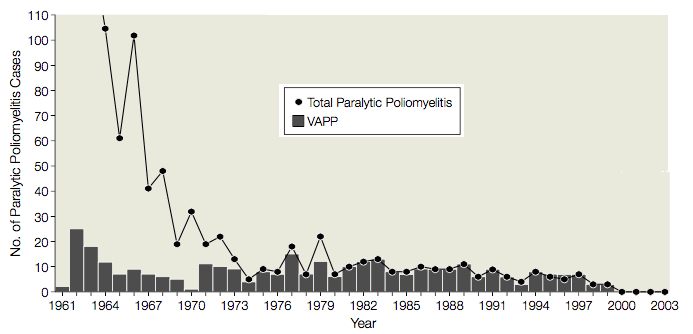
Din 1961 până în 1989 s-au înregistrat în medie 9 cazuri (interval, 1-25 de cazuri) de poliomielită paralitică asociată cu vaccinul (VAPP) în Statele Unite, la persoanele vaccinate sau la contacții acestora, sau 1 caz de VAPP la 2,9 milioane de doze de VPO distribuite (ilustrat). Având în vedere acest efect secundar grav, utilizarea OPV a fost evaluată de mai multe ori de către Institutul de Medicină, Centrele pentru Controlul și Prevenirea Bolilor și Comitetul consultativ privind practicile de imunizare. De fiecare dată s-a decis că riscurile asociate cu utilizarea OPV au justificat cazurile de VAPP. S-a crezut că o trecere la VPI ar duce la apariția unor focare de poliomielită, deoarece: VPO era mai bună decât VPI în ceea ce privește protecția destinatarilor neimunizați; necesitatea de a injecta VPI ar duce la reducerea complianței; și se știa că VPI induce o imunitate mai puțin protectoare a mucoaselor decât VPO.
După ce OMS a început inițiativa de eradicare a poliovirusului în 1988, riscul de import al poliovirusului în SUA a scăzut încet până când a devenit foarte greu de justificat utilizarea de rutină a VPO. În 1996, Comitetul consultativ privind practicile de imunizare a decis ca SUA să treacă la VPI, iar până în 2000 VPI a înlocuit VPO pentru prevenirea de rutină a poliomielitei. Ca urmare, VAPP a fost eliminată din SUA.
VOP continuă să fie utilizată în campaniile de imunizare în masă pentru programul OMS de eradicare a poliovirusului, deoarece este eficientă în eliminarea poliovirusurilor sălbatice și este ușor de administrat. O consecință este faptul că poliovirusurile neurovirulente derivate din vaccin (VDPV) sunt excretate de copiii imunizați. Aceste VDPV au provocat izbucniri de poliomielită în zonele în care acoperirea vaccinală a scăzut. Deoarece VDPV-urile constituie o amenințare la adresa campaniei de eradicare, OMS a recomandat o tranziție globală la VPI. Odată ce utilizarea VPO este eliminată, trebuie continuată supravegherea atentă a mediului pentru a se asigura că VDPV-urile nu mai sunt prezente înainte ca imunizarea să înceteze, un obiectiv după eradicarea poliomielitei.
În calitate de virusolog care lucrează la neurovirulența poliovirusului, am urmărit povestea vaccinului de când m-am alăturat domeniului în 1979. Nu am înțeles niciodată de ce nu au fost observate cazuri de VAPP în uriașele teste OPV efectuate în Uniunea Sovietică. Dacă VAPP ar fi fost identificată în aceste teste, este posibil ca OPV să nu fi fost autorizat în SUA. Utilizarea globală a VPO a dus la eliminarea aproape globală a poliomielitei paralitice. Oare utilizarea exclusivă a VPI ne-ar fi adus în același punct, fără cazurile nefericite de paralizie asociată cu vaccinul? Nu sunt sigur că vom ști vreodată răspunsul.
Update: Încă din 1997, DA Henderson, arhitectul eradicării variolei, a susținut că țările dezvoltate nu ar trebui să utilizeze VPI, deoarece „implică acceptarea potențialelor sancțiuni substanțiale în timp ce se reduce, dar nu se elimină, un risc deja extrem de mic de boală paralitică asociată cu vaccinul”.
.