 Das Tarsaltunnelsyndrom (TTS), manchmal auch als Joggerfuß bezeichnet, ist eine relativ häufige Ursache für Schmerzen im inneren (medialen) Teil des Knöchels. Das TTS kann eine Verletzung durch wiederholte Belastung oder eine Einklemmung (Kompression) sein.
Das Tarsaltunnelsyndrom (TTS), manchmal auch als Joggerfuß bezeichnet, ist eine relativ häufige Ursache für Schmerzen im inneren (medialen) Teil des Knöchels. Das TTS kann eine Verletzung durch wiederholte Belastung oder eine Einklemmung (Kompression) sein.
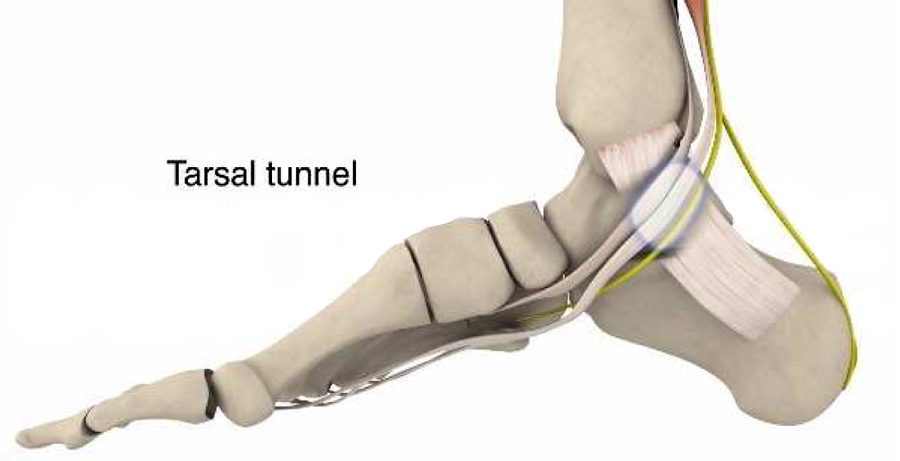
Der Tarsaltunnel ist ein Fasertunnel, der strukturell nicht flexibel ist. Innerhalb des Tunnels gibt es nur wenig Platz für Schwellungen. Dies kann dazu führen, dass Nerven und Blutgefäße „eingeklemmt“ werden und Schmerzen und andere Symptome auftreten.
TTS wird häufig durch wiederholten Druck verursacht, der zu einer Schädigung des hinteren Schienbeinnervs führt. Ähnlich wie der Karpeltunnel an der Hand befindet sich der Tarsaltunnel direkt unter dem Innenknöchel (der großen Beule an der Innenseite des Knöchels). Der Nervus tibialis zweigt vom Ischiasnerv ab und verläuft an der Innenseite des Beins entlang. Er verläuft schließlich durch den Tarsaltunnel, einen schmalen Durchgang im Knöchel, der durch Knochen und Weichgewebe, das so genannte Retinaculum, begrenzt ist.
Symptome des Tarsaltunnelsyndroms (TTS) sind:
- Schmerzen können überall entlang des Schienbeinnervs, der Fußsohle oder der Innenseite des Knöchels empfunden werden.
- Schmerzen können punktuell oder diffus sein und sich bis zur Ferse, der Wade, dem Fußgewölbe oder den Zehen ausbreiten.
- Schmerzen können allmählich oder plötzlich auftreten.
- Schmerzen werden oft als stechende oder stechende Schmerzen beschrieben.
- Schmerzen fühlen sich oft wie ein elektrischer Schlag oder ein brennendes Gefühl an.
- Es kann auch zu Gefühlsstörungen oder Taubheit kommen.
Das TTS wird aufgrund der Lokalisation und der Art der Schmerzen häufig mit einer Dysfunktion der hinteren Schienbeinsehne (PTTD) verwechselt. Um ein TTS korrekt zu diagnostizieren, sollten zunächst andere mögliche Erkrankungen ausgeschlossen werden. Sie haben möglicherweise ein TTS, wenn Sie die oben genannten Symptome haben und diese sich durch direkten Druck oder festes Klopfen auf den Tarsaltunnel verschlimmern. Die einzige Möglichkeit, ein TTS definitiv zu diagnostizieren, ist eine Nervenleitfähigkeitsuntersuchung durch Ihren Arzt.
Häufige Risikofaktoren für das Tarsaltunnelsyndrom (TTS) sind:
- Direktes Trauma oder Verletzung (z. B. ein Tritt beim Fußball).
- Überlastung des Fußes und/oder Überbeanspruchung der Sehne, die zu Entzündungen, Schwellungen und Schmerzen führt.
- Langes Stehen, Gehen, Trainieren oder plötzliche Zunahme der Aktivität oder des Trainingsumfangs.
- Trainingsüberlastung. Zu hohe Trainingsintensität und -volumen.
Übergewicht. - Diabetes.
- Anormale Fuß- und Sprunggelenkmechanik.
- Plattfüße, die beim Laufen eine Überpronation verursachen.
- Schlecht sitzende oder abgenutzte Schuhe.
- Schwache Knöchelmuskeln (insbesondere der hintere Tibialis oder die fußinternen Muskeln, die das Fußgewölbe stützen).
- Schwäche der Hüft-, Becken- und/oder Rumpfmuskulatur, die eine fehlerhafte Gangmechanik verursacht.
- Änderung der Laufunterlage oder der Umgebung. Am deutlichsten wird dies beim Übergang von einem weicheren Laufuntergrund, wie z. B. Erde, zu einer Betonlaufbahn oder beim Laufen bergab.
- Laufen auf gewölbten Oberflächen, wie z. B. dem Rand einer Straße, wo eine Überpronation eine übermäßige und wiederholte Dehnung des Nervs verursachen kann. Alternativ kann ein hohes Fußgewölbe eine stärkere Kompression verursachen, insbesondere auf der bergabwärts gerichteten Seite des Fußes. Dadurch wird der Tarsaltunnel zusammengedrückt, was zu Entzündungen und Symptomen führen kann.
- Übermäßige Dorsalflexion (Bewegung der Zehen in Richtung Schienbein) beim Laufen. Wer zu einem übermäßigen Fersenauftritt neigt, kann ein TTS entwickeln. Wenn das Gelände (z. B. beim Laufen am Berg) eine übermäßige Dorsalflexion erzwingt, kann die Kombination aus Fersenauftritt und Dorsalflexion des Knöchels den Druck im Tarsaltunnel erhöhen. Dies kann eine Einklemmung der Arterie, Vene und des Nervs verursachen und zu Schmerzen oder neurologischen Symptomen führen.
Erstbehandlung des Tarsaltunnelsyndroms (TTS):
Dieses Leiden beginnt typischerweise als Überlastungssyndrom mit einem aktiven Entzündungszyklus. Die anfängliche Behandlung umfasst PRICE, was für Protect, Rest, Ice, Compression und Elevation steht.
- Schonen. In schwereren Fällen (insbesondere bei physischer Schädigung des Nervs) ist es notwendig, den geschädigten Bereich zu schützen. Dies kann durch die Verwendung eines Gehstiefels geschehen oder in einigen Fällen kann ein Gips notwendig sein, um die Bewegung vollständig einzuschränken, damit der Nerv, das Gelenk und das umliegende Gewebe die Möglichkeit haben, zu heilen.
- Ruhe. In diesem Fall würde Ruhe bedeuten, dass Sie Ihre regelmäßigen sportlichen Aktivitäten reduzieren und (kurzfristig) mit dem Laufen aufhören.
- Eis. Legen Sie Eis auf die schmerzhafte Stelle. Die Regel für die Vereisung ist, nicht mehr als zwanzig Minuten pro Stunde Eis aufzutragen. Legen Sie das Eis nicht direkt auf die Haut, vor allem nicht, wenn Sie eine Art Gelpack verwenden. Ein Beutel mit gefrorenen Erbsen kann ideal sein. Personen mit schlechter Durchblutung oder eingeschränktem Empfinden sollten bei der Vereisung besonders vorsichtig sein.
- Kompression hilft, Schwellungen zu verhindern und zu verringern. Schwellungen können zu verstärkten Schmerzen führen und den Heilungsprozess verlangsamen, daher sollten sie so weit wie möglich eingeschränkt werden. Ein Kompressionsstrumpf kann dazu beitragen, die Schwellung zu begrenzen und den Blutrückfluss aus dem Unterschenkel zu fördern. Dadurch wird ein besserer Nährstoffaustausch und Abtransport von Abfallstoffen gewährleistet und die Schwellung begrenzt. Ich empfehle das Tragen von Kompressionsstrümpfen vor allem in der Rehabilitationsphase und bei der Wiederaufnahme der vollen Aktivität. Obwohl es viele verschiedene Arten von Kompressionsstrümpfen gibt, sollten Sie immer darauf achten, ein Paar zu wählen, das mindestens kniehoch ist.
- Hochlagern. Je nach Schmerzgrad und Schwellungsgrad kann dieser Schritt mehr oder weniger hilfreich sein.
Abhängig vom Schweregrad sollten Sie auch mit Ihrem Arzt über die Einnahme von entzündungshemmenden Medikamenten wie NSAIDs (nichtsteroidale Antirheumatika) sprechen. Diese Medikamentenklasse kann sowohl als Schmerzmittel als auch zur Verringerung der Entzündung eingesetzt werden. Zu dieser Medikamentenklasse gehören Medikamente wie Aleve und Ibuprofen, die rezeptfrei erhältlich sind, oder stärkere Medikamente wie Meloxicam.
Selbstbehandlung des Tarsaltunnelsyndroms (TTS):
Unter Tarsaltunnelsyndrom-Übungen finden Sie Demonstrationen der folgenden Strategien, die ich für die Selbstbehandlung des TTS empfehle.
Selbstmobilisierung des Gewebes. Achten Sie darauf, das Gewebe in und um den Oberschenkel, die Wade und das Schienbein (Tibia) zu mobilisieren. Achten Sie darauf, dass Sie bei der Mobilisierung direkt über dem Tarsaltunnel nicht zu aggressiv vorgehen, da sich sonst die Schmerzen verschlimmern können. Konzentrieren Sie sich stattdessen zunächst auf alle anderen Mobilitäts- und myofaszialen Einschränkungen in den Unterschenkeln. Verwenden Sie eine Schaumstoffrolle, um Verspannungen oder Einschränkungen in den Unterschenkeln zu behandeln. Ich neige dazu, die Schaumstoffrolle für die größeren Teile des Beins zu verwenden, einschließlich des Oberschenkels, der Rückseite des Beins, der Waden und der Gesäßmuskeln.
Mobilitätsbänder, wie die Rogue Fitness VooDoo X Bands oder EDGE Mobility Bands, sind eine neuartige Methode zur Selbstmobilisierung des Gewebes von Wade, Fuß und Knöchel. Die Verwendung von Mobilitätsbändern beeinflusst die Durchblutung des Bereichs und beschleunigt die Heilung. Mobilitätsbänder tragen auch dazu bei, einige der Rezeptorzellen im Muskelgewebe, die übermäßige Muskelverspannungen verursachen, zurückzusetzen. Das Anlegen des Bandes beginnt in der Mitte des Fußes und wird dann direkt über den Knöchel gewickelt. Dann pumpen Sie den Knöchel hin und her, um so viel Bewegung wie möglich in jede Richtung zu erreichen. In der Regel bleibt das Mobilitätsband 30-60 Sekunden lang an Ort und Stelle. Wenn Sie ein Taubheitsgefühl oder Kribbeln verspüren oder sich die Symptome verschlimmern, brechen Sie die Behandlung bitte ab. (Wenn Sie an irgendeiner Form von Blutgerinnungsstörung leiden oder blutverdünnende Medikamente einnehmen, würde ich von der Verwendung von Mobilitätsbändern für jede Art von tiefer Kompression abraten).
Stärken Sie Ihren Fuß- und Knöchelkomplex. Eine Schwäche der Fuß- und Knöchelmuskulatur ist ein Hauptrisikofaktor für die Entwicklung von TTS. Ich empfehle, ein komplettes Protokoll zur Stärkung der Fuß- und Sprunggelenke zu erstellen.
Verbessern Sie Ihr Gleichgewicht. Ein schlechtes Gleichgewicht ist oft mit einer Muskelschwäche in Fuß und Knöchel sowie in der Knie- und Hüftmuskulatur verbunden. Schwäche und Gleichgewichtsdefizite können zu einer schlechten Fußmechanik führen, die eine übermäßige Belastung des Fuß-/Knöchelkomplexes zur Folge haben kann. Üben Sie das Balancieren auf einem Fuß.
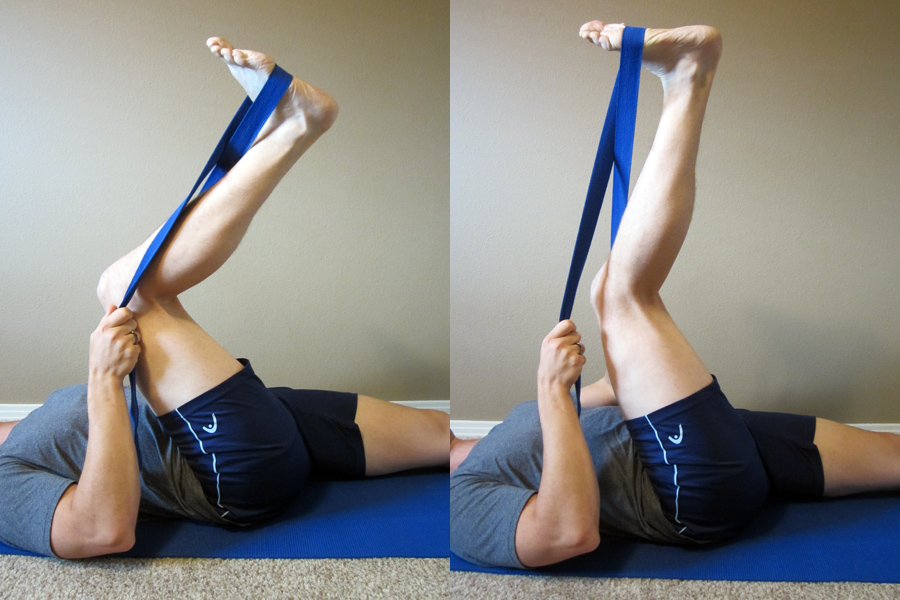
Dehnen Sie den Nervus tibialis sanft und „mit Zahnseide“. Zum Dehnen des N. tibialis benötigen Sie einen Gürtel oder ein Handtuch. Wickeln Sie den Gürtel um den Fußballen. Ziehen Sie kräftig an dem Gürtel, so dass sich Ihr Fuß und Ihre Zehen in Richtung Nase bewegen, während Sie Ihren Fuß leicht nach außen kippen. Halten Sie diese Spannung nach unten aufrecht und strecken Sie langsam Ihr Knie (wie gezeigt). Wiederholen Sie die Übung 20-30 Mal und wiederholen Sie sie zweimal am Tag.
Stellen Sie sicher, dass Sie einen normalen Bewegungsumfang in Ihrem Fußgelenk haben. Um eine korrekte Fußmechanik zu haben, sollte Ihr Knöchel eine normale Beweglichkeit haben. Ihr Knöchel sollte in alle Richtungen beweglich sein. Achten Sie auch darauf, Ihre Waden zu dehnen, damit sie die Dorsalflexion Ihres Knöchels nicht einschränken. Ich empfehle in der Regel mindestens zwei Wiederholungen mit einer Haltezeit von 60 Sekunden pro Wadendehnung. Dehnen Sie sowohl den Gastrocnemius- als auch den Soleus-Wadenmuskel (wie gezeigt).

Beseitigen Sie alle Quellen mechanischer Irritation und/oder Kompression. Aufgrund der Lage des Tarsaltunnels kann dieser leicht durch schlecht sitzende Schuhe und/oder Socken beeinträchtigt werden. Vermeiden Sie das Tragen von Socken oder Schuhen, die direkt über dem Tarsaltunnel reiben oder drücken.
Wenn Sie den Laufuntergrund wechseln, gehen Sie langsam vor. Wenn Sie normalerweise auf weicherem Untergrund laufen, wie z. B. auf Erde oder einer Laufbahn, gehen Sie vorsichtig und langsam zu einem härteren Untergrund (wie Beton) über. Wenn Sie auf Straßen laufen, versuchen Sie, die Seite zu wechseln, damit die natürliche Wölbung der Straße nicht zu einer übermäßigen Belastung des einen Fußes gegenüber dem anderen führt. Insgesamt sind weichere Laufuntergründe besser für Ihren Körper. Wenn Sie bei Ihrer Arbeit auf einem harten Untergrund stehen müssen, kann ein Schaumstoffpolster oder eine Gummimatte die Belastung Ihres Fußes und Ihres Fußgewölbes verringern.
Vermeiden Sie Überlastungen. Steigern Sie Ihr Trainingsvolumen und/oder die Intensität nicht zu schnell. TTS wird in den meisten Fällen als Überlastungsschaden diagnostiziert. Richtiges Training ist sehr wichtig, um eine Überlastung des Körpers zu vermeiden. Eine falsche Progression des Trainingsvolumens und/oder der Intensität kann leicht zu einer Überlastungsverletzung wie PTTD, Achillessehnenentzündung oder anderen Verletzungen der unteren Extremitäten führen.
Eine Einlage hinzufügen. Um die Gangmechanik zu normalisieren, ist oft eine zusätzliche Fußkontrolle erforderlich. In vielen Laufsportgeschäften gibt es rezeptfreie Einlagen wie die Superfeet Blue Premium Insoles. Die blauen Einlegesohlen passen den meisten Füßen, aber es gibt eine Vielzahl von Optionen für die individuelle Anpassung. Meiner Erfahrung nach halten diese Einlagen problemlos 1.000 bis 1.500 Meilen.
Wenn Sie weiterhin Schmerzen haben, die mit Ihrem Fuß oder Ihrem Schuhwerk zusammenhängen, sollten Sie einen Physiotherapeuten und/oder Podologen aufsuchen, der auf Füße und Einlagen spezialisiert ist. Möglicherweise ist eine maßgefertigte Einlage erforderlich, um Ihren Fuß richtig zu stützen und eine korrekte Fußmechanik zu gewährleisten. Lassen Sie sich von einem Fachmann wie einem Podologen oder Physiotherapeuten beraten, der Erfahrung mit der Behandlung anderer Läufer hat.
Lasertherapie. Die Lasertherapie nutzt Licht, um die natürlichen Heilungsprozesse des Körpers zu beschleunigen. Sie erzeugt eine photochemische, photothermische und photomechanische Wirkung. Die photochemische Wirkung soll die lokale Energieproduktion erhöhen, Enzyme aktivieren und die Schmerzwahrnehmung verringern. Die photothermische Wirkung soll die Durchblutung erhöhen, was die Sauerstoff- und Nährstoffzufuhr für die Heilung verbessert. Die photomechanische Wirkung soll die lymphatische Mobilität erhöhen und die Durchblutung verbessern.
Weitere Behandlungen. Wenn konservative Maßnahmen versagen, kann eine zusätzliche medizinische Behandlung erforderlich sein. Dazu gehören Steroidinjektionen, um die Schmerzen und die Entzündung in diesem Bereich zu lindern. Dies funktioniert in der Regel am besten, wenn Sie aktiv an der Rehabilitation arbeiten, um sicherzustellen, dass die Ursache des TTS behoben wurde. Auch eine Operation kann erforderlich sein. Die Operation des Tarsaltunnels kann ein komplizierter Eingriff sein. Wahrscheinlich brauchen Sie ein MRT, um die Ursache des TTS zu erkennen. Manchmal sind es Krampfadern oder eine Zyste, die auf den Nerv drücken. Wenn es sich um eine Zyste handelt und diese entfernt werden muss, liegt die Erfolgsquote der Operation bei etwa 90 %. Wenn es keine definierte Ursache für das TTS gibt (z. B. eine Zyste), sinkt die Chance auf eine erfolgreiche Operation. Eine Operation wird am besten durchgeführt, wenn ein eindeutiges Impingement im Tunnel vorliegt, das chirurgisch behoben werden kann. Die Operation wird in der Regel von einem Arzt für Podologie oder einem orthopädischen Chirurgen durchgeführt.
Hilfe in Anspruch nehmen. Wenn Sie nach Anwendung dieser Selbstbehandlungsstrategien immer noch Schmerzen haben, ist es vielleicht an der Zeit, zusätzliche Hilfe in Anspruch zu nehmen. Andere Erkrankungen können das TTS nachahmen oder mit ihm in Verbindung stehen, z. B. Fußneuropathie und Radikulopathie an der Lendenwirbelsäule. Ihr Arzt oder Physiotherapeut kann Ihnen helfen festzustellen, ob Ihre Schmerzen mit anderen Erkrankungen oder anderen biomechanischen Problemen zusammenhängen. Ihr Arzt kann Ihnen gegebenenfalls auch ein stärkeres entzündungshemmendes Medikament verschreiben. Die American Physical Therapy Association ist eine hervorragende Quelle für die Suche nach einem Physiotherapeuten in Ihrer Nähe. In den meisten Bundesstaaten können Sie sich auch ohne Überweisung eines Arztes an einen Physiotherapeuten wenden (obwohl es ratsam sein kann, auch die Meinung Ihres Arztes einzuholen).
Zurück zum Laufen
Wenn Sie zum Laufen und zu Ihren normalen Trainingsaktivitäten zurückkehren, achten Sie auf Folgendes:
- Ihr betroffenes Bein ist genauso beweglich und flexibel wie das andere.
- Ihr betroffener Fuß- und Knöchelkomplex ist so beweglich und flexibel wie der des anderen Beins.
- Ihr betroffener Fuß- und Knöchelkomplex ist so stark wie der des anderen Beins.
- Ihre Fähigkeit, das Gleichgewicht zu halten, ist in beiden Beinen gleich gut.
- Sie können ohne Schmerzen joggen, laufen, sprinten und springen.
Wenn Sie nach 3 bis 4 Wochen der Umsetzung dieser Behandlungsoptionen keine Fortschritte machen, sprechen Sie mit Ihrem Arzt. Nehmen Sie diesen Zustand nicht auf die leichte Schulter. Achten Sie darauf, dass Sie es richtig angehen, damit Sie nicht zu viel Zeit mit Ihrem Training verlieren. Befolgen Sie bei der Wiederaufnahme Ihres Laufprogramms die folgenden Richtlinien:
- Auch wenn Sie Fortschritte machen und auf unebenem Boden und Hügeln trainieren müssen, sollten Sie zunächst nur mit ebenem Gelände beginnen.
- Begrenzen Sie anfangs Ihre Laufdistanz. Ich empfehle, mit einer Strecke zu beginnen, die etwa 50-75% der Strecke vor der Verletzung beträgt.
- Beginnen Sie mit einem langsameren Tempo. Beginnen Sie nicht sofort wieder mit sehr intensiven Laufaktivitäten wie Intervall- oder Bergtraining, bis Sie Ihre früheren Laufdistanzen und Geschwindigkeiten ohne Schmerzen wieder erreicht haben.
Das Fußsohlentunnelsyndrom (TTS) beginnt meist als Überlastungsverletzung, kann aber auch durch ein direktes Trauma oder eine Verletzung verursacht werden. Bleibt die Erkrankung unbehandelt, kann sie zu dauerhaften Nervenschäden führen. Wird diese Erkrankung frühzeitig erkannt, kann sie selbst behandelt werden. Weitere Informationen zu häufigen Laufverletzungen und zur Selbstbehandlung finden Sie unter www.thePhysicalTherapyAdvisor.com.
The Resilient Runner Program
 Brauchen Sie Hilfe bei einer Laufverletzung?
Brauchen Sie Hilfe bei einer Laufverletzung?
Das Resilient Runner Programm wurde entwickelt, um Ihnen bei der Vorbeugung und Selbstbehandlung von Laufverletzungen zu helfen, damit Sie gestärkt die Ziellinie überqueren können.
Das Programm enthält eine virtuelle Bibliothek mit Selbstbehandlungsprotokollen, einschließlich herunterladbarer Podcasts, Videos und ausführlicher Rehabilitationsanleitungen.
Erfahren Sie hier mehr