 Die infektiösen, abgeschwächten Sabin-Poliovirus-Impfstoffe sind dafür bekannt, dass sie bei einer kleinen Anzahl von Empfängern eine impfstoffassoziierte Lähmung verursachen. Im Gegensatz dazu verursacht der inaktivierte Impfstoff von Salk keine Poliomyelitis. Warum werden die Sabin-Impfstoffe immer noch weltweit eingesetzt? Die Antwort auf diese Frage erfordert einen kurzen Blick auf die Geschichte der Poliovirus-Impfstoffe.
Die infektiösen, abgeschwächten Sabin-Poliovirus-Impfstoffe sind dafür bekannt, dass sie bei einer kleinen Anzahl von Empfängern eine impfstoffassoziierte Lähmung verursachen. Im Gegensatz dazu verursacht der inaktivierte Impfstoff von Salk keine Poliomyelitis. Warum werden die Sabin-Impfstoffe immer noch weltweit eingesetzt? Die Antwort auf diese Frage erfordert einen kurzen Blick auf die Geschichte der Poliovirus-Impfstoffe.
Der von Jonas Salk entwickelte inaktivierte Poliovirus-Impfstoff (IPV) wurde 1955 zur Verwendung zugelassen. Dieser Impfstoff besteht aus den drei Serotypen des Poliovirus, deren Infektiosität, aber nicht Immunogenität, durch Behandlung mit Formalin zerstört wird. Bei ordnungsgemäßer Zubereitung verursacht IPV keine Poliomyelitis (frühe Chargen von IPV waren nicht ausreichend inaktiviert, was zu impfstoffassoziierten Polioausbrüchen, dem so genannten Cutter-Zwischenfall, führte). Von 1955 bis 1960 sanken die Fälle von paralytischer Poliomyelitis in den Vereinigten Staaten von 20.000 pro Jahr auf 2.500.
Während der Entwicklung von Salks Impfstoff verfolgten mehrere Forscher die Herstellung infektiöser, abgeschwächter Impfstoffe als Alternative. Die Wirksamkeit dieses Ansatzes wurde von Max Theiler bewiesen, der 1937 einen abgeschwächten Impfstoff gegen das Gelbfiebervirus herstellte, indem er das virulente Virus in Labormäusen passieren ließ. Nach vielen Durchgängen verursachte das Virus beim Menschen keine Krankheit mehr, vermehrte sich aber ausreichend, um eine schützende Immunität zu induzieren. Albert Sabin machte sich diese Beobachtungen zunutze und entwickelte abgeschwächte Versionen der drei Serotypen des Poliovirus, indem er virulente Viren in verschiedene Tiere und Zellen brachte. Im Gegensatz zu Theilers Gelbfieberimpfstoff, der gespritzt wurde, waren Sabins Poliovirus-Impfstoffe für die orale Einnahme bestimmt – daher der Name Schluckimpfstoff (OPV). Wie bei einer natürlichen Infektion mit dem Poliovirus würden sich Sabins Impfstoffe im Darm vermehren und dort sowie im Blutkreislauf eine schützende Immunität hervorrufen.
Sabin begann 1954 mit der Erprobung seiner abgeschwächten Impfstoffe am Menschen. Bis 1957 gab es Hinweise darauf, dass das Virus, das den Probanden gefüttert wurde, nicht mit dem Virus übereinstimmte, das mit dem Kot ausgeschieden wurde. Sabin schreibt:
Es war jedoch offensichtlich, dass wie bei den jungen erwachsenen Freiwilligen das Virus in einigen der Stuhlproben eine höhere Neurovirulenz aufwies als das Virus, das ursprünglich bei Tests an Affen verschluckt worden war.
Was Sabin nicht wusste, war, ob die veränderte Neurovirulenz seiner Impfstämme eine Bedrohung für die Impflinge und ihre Kontaktpersonen darstellte, eine Frage, die nur durch die Durchführung größerer klinischer Studien beantwortet werden konnte. Viele waren der Ansicht, dass solche Studien nicht gerechtfertigt waren, insbesondere angesichts des Erfolgs der IPV bei der Verringerung der Zahl der Lähmungsfälle. Sabin merkt an, dass sein Freund Tom Rivers, der oft als Vater der amerikanischen Virologie bezeichnet wird, ihm sagte, er solle „die großen Mengen OPV, die ich vorbereitet hatte, in einen geeigneten Abwasserkanal werfen“.
Trotz des Widerstands gegen weitere Tests von OPV in den USA waren andere anderer Meinung. Ein internationales Komitee der Weltgesundheitsorganisation empfahl 1957, dass größere Versuche mit OPV in verschiedenen Ländern durchgeführt werden sollten. Sabins Typ-2-Impfstoff wurde während eines Polioausbruchs in Singapur 1958 an 200 000 Kinder verabreicht, und Nachfolgestudien ergaben keine Sicherheitsprobleme. In der Tschechoslowakei wurden 140.000 Kinder mit OPV geimpft, und nachfolgende Studien ergaben, dass sich das Virus zwar auf nicht geimpfte Kontaktpersonen ausbreitete, aber keine Krankheiten verursachte.
Die vielleicht wichtigsten Zahlen stammen aus Versuchen mit OPV in der Sowjetunion. Sabin war in Russland geboren und hatte enge Kontakte zu sowjetischen Virologen, darunter Mikhail Chumakov, Direktor des Poliomyelitis-Forschungsinstituts in Moskau. Chumakov war mit den Ergebnissen der IPV-Versuche in seinem Land nicht zufrieden und bat Sabin, ihm OPV zu Testzwecken zu schicken. Bis Ende 1959 waren in verschiedenen Teilen der Sowjetunion fast 15.000.000 Menschen mit OPV geimpft worden, ohne dass Nebenwirkungen aufgetreten wären. Dorothy Horstmann, eine bekannte Virologin der Universität Yale, wurde in die Sowjetunion geschickt, um die Ergebnisse der Versuche zu bewerten. Horstmann schreibt:
Es war klar, dass die Versuche sorgfältig durchgeführt und die Ergebnisse sowohl im Labor als auch vor Ort genauestens überwacht worden waren. Bis Mitte 1960 hatten etwa 100 Millionen Menschen in der Sowjetunion, der Tschechoslowakei und Ostdeutschland die Sabin-Stämme erhalten. Von großer Bedeutung war der Nachweis, dass der Impfstoff sicher war, nicht nur für die Empfänger, sondern auch für die große Zahl ungeimpfter empfänglicher Personen, die als Kontaktpersonen mit dem Impfstoff in Berührung gekommen sein mussten.
Die Ergebnisse dieser Versuche in der Sowjetunion überzeugten die Verantwortlichen in den USA und anderen Ländern, klinische Versuche mit OPV durchzuführen. In Japan, Israel, Chile und anderen Ländern erwies sich OPV als äußerst wirksam bei der Bekämpfung von Poliomyelitis-Epidemien. Angesichts dieser Ergebnisse wurden alle drei von Sabin entwickelten OPV-Stämme für die Verwendung in den USA zugelassen und ersetzten 1961-62 IPV für die Routineimpfung gegen Poliomyelitis.
Sobald OPV in den USA bei Massenimpfungen eingesetzt wurde, wurden Fälle von impfstoffbedingten Lähmungen beschrieben. Sabin lehnte diese Befunde zunächst mit dem Argument ab, dass der zeitliche Zusammenhang der Lähmungen mit der Verabreichung des Impfstoffs nicht ausreiche, um auf OPV hinzuweisen. Er schlug vor, dass die beobachteten Lähmungen durch Wildtyp-Viren und nicht durch seine Impfstämme verursacht wurden.
Ein Durchbruch in unserem Verständnis der impfstoffassoziierten Lähmungen kam Anfang der 80er Jahre, als die neu entwickelten DNA-Sequenzierungsmethoden zur Bestimmung der Nukleotidsequenzen der Genome des Sabin-Typ-3-Impfstoffs, des neurovirulenten Virus, von dem er abgeleitet wurde, und eines Virus, das aus einem Kind isoliert wurde, das nach der Verabreichung von OPV Lähmungen entwickelt hatte, verwendet wurden. In den Ergebnissen wurden zum ersten Mal die Mutationen aufgezählt, die den Sabin-Impfstoff von seinem neurovirulenten Elternteil unterscheiden. Noch wichtiger ist, dass die Genomsequenz des impfstoffassoziierten Isolats bewies, dass es vom Sabin-Impfstoff abstammte und kein Wildtyp-Poliovirus war.
Wir wissen heute, dass jeder Empfänger von OPV innerhalb weniger Tage Viren ausscheidet, die neurovirulenter sind als die Impfstämme. Diese Evolution findet statt, weil während der Replikation der OPV-Stämme im menschlichen Darm das virale Genom mutiert und rekombiniert, wodurch die abschwächenden Mutationen, die Sabin durch die Passage in verschiedenen Wirten so sorgfältig ausgewählt hat, eliminiert werden.
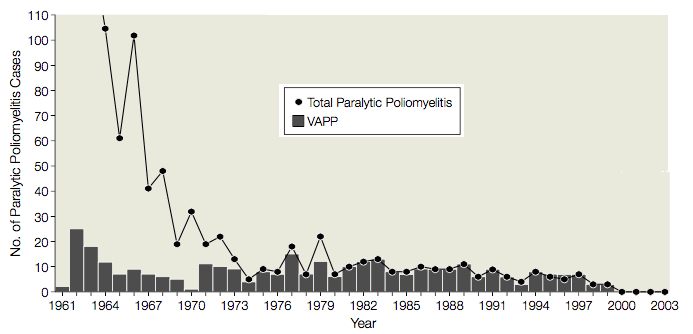
Von 1961 bis 1989 traten in den Vereinigten Staaten durchschnittlich 9 Fälle (Spanne von 1 bis 25 Fällen) von impfstoffassoziierter paralytischer Poliomyelitis (VAPP) bei Impflingen oder ihren Kontaktpersonen auf, d. h. 1 Fall von VAPP pro 2,9 Millionen verteilter OPV-Dosen (siehe Abbildung). Angesichts dieser schwerwiegenden Nebenwirkung wurde die Verwendung von OPV mehrmals vom Institute of Medicine, den Centers for Disease Control and Prevention und dem Advisory Committee on Immunization Practices bewertet. Jedes Mal kam man zu dem Schluss, dass die mit der Verwendung von OPV verbundenen Risiken die Fälle von VAPP rechtfertigen. Man ging davon aus, dass eine Umstellung auf IPV zu Ausbrüchen von Poliomyelitis führen würde, weil: OPV schützte nicht geimpfte Personen besser als IPV; die Notwendigkeit, IPV zu injizieren, würde zu einer geringeren Compliance führen; und IPV induzierte bekanntermaßen eine geringere schützende Schleimhautimmunität als OPV.
Nachdem die WHO 1988 mit ihrer Initiative zur Ausrottung des Poliovirus begonnen hatte, nahm das Risiko der Einschleppung des Poliovirus in die USA langsam ab, bis es sehr schwierig wurde, die routinemäßige Verwendung von OPV zu rechtfertigen. Im Jahr 1996 beschloss der Beratende Ausschuss für Impfpraktiken, dass die USA auf IPV umstellen sollten, und bis zum Jahr 2000 hatte IPV die OPV für die routinemäßige Vorbeugung von Poliomyelitis ersetzt. Infolgedessen wurde VAPP in den USA abgeschafft.
OPV wird weiterhin in Massenimpfkampagnen im Rahmen des WHO-Programms zur Ausrottung des Poliovirus eingesetzt, da es wirksam gegen Polio-Wildviren wirkt und leicht zu verabreichen ist. Eine Folge davon ist, dass neurovirulente, aus dem Impfstoff stammende Polioviren (VDPV) von geimpften Kindern ausgeschieden werden. Diese VDPV haben in Gebieten, in denen die Durchimpfungsrate gesunken ist, Ausbrüche von Poliomyelitis verursacht. Da VDPV eine Bedrohung für die Ausrottungskampagne darstellen, hat die WHO einen weltweiten Übergang zu IPV empfohlen. Sobald die Verwendung von OPV abgeschafft ist, muss die sorgfältige Umweltüberwachung fortgesetzt werden, um sicherzustellen, dass VDPVs nicht mehr vorhanden sind, bevor die Immunisierung eingestellt wird, ein Ziel nach der Ausrottung der Poliomyelitis.
Als Virologe, der sich mit der Neurovirulenz von Polioviren befasst, habe ich die Geschichte der Impfung verfolgt, seit ich 1979 in diesem Bereich tätig war. Ich habe nie verstanden, warum bei den großen OPV-Versuchen in der Sowjetunion keine Fälle von VAPP beobachtet wurden. Wäre VAPP in diesen Versuchen festgestellt worden, wäre OPV in den USA vielleicht nicht zugelassen worden. Der weltweite Einsatz von OPV hat zu einer nahezu weltweiten Ausrottung der paralytischen Poliomyelitis geführt. Hätte die ausschließliche Verwendung von IPV uns an denselben Punkt gebracht, ohne die bedauerlichen Fälle von impfstoffbedingten Lähmungen? Ich bin mir nicht sicher, ob wir die Antwort jemals erfahren werden.
Aktualisierung: Noch 1997 argumentierte DA Henderson, der Architekt der Pockenausrottung, dass die Industrieländer IPV nicht verwenden sollten, weil dies „die Möglichkeit erheblicher Strafen impliziert, während ein bereits extrem geringes Risiko einer impfstoffbedingten paralytischen Erkrankung zwar verringert, aber nicht beseitigt wird“
.